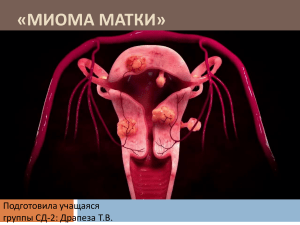
Доброкачественные новообразования женской половой системы Миома матки Гормонально- и иммунозависимая, доброкачественная, моноклональная, капсулированная опухоль, происходящая из гладкомышечных клеток тела и шейки матки (95% - тело и 5% шейка) и возникающая в репродуктивном периоде женщины. Классификация: 1. Клинико-анатомическая классификация: A. Интрамуральные – узлы расположены в толще миометрия B. Субмукозные – узлы локализуются под эндометрием C. Субсерозные – узлы расположены преимущественно под брюшиной на поверхности матки D. Межсвязочные – расположены в толще широкой связки матки E. Шеечные – узлы расположены в области шейки и перешейка F. Паразитарные 2. В зависимости от степени дифференцировки (гистология): Мышечная ткань является паренхимой опухоли, а соединительная – ее стромой. Миома: A. Обычная лейомиома – зрелая д/к опухоль B. Клеточная лейомиома C. Причудливая лейомиома D. Лейомиобластома (эпителиоидная лейомиома) E. Внутрисосудистый лейомиоматоз F. Пролиферирующая лейомиома G. Лейомиома с явлениями предсаркомы (малигнизирующаяся) Фибромиома – опухоль из клеток соединительной ткани (преимущественно) Фибраденомиома – опухоль преимущественно из железистой ткани 3. В зависимости от количества узлов: A. Одиночная B. Множественная 4. Классификация по FIGO: - Тип 1 и тип 2 – определенная часть опухоли расположена интрамурально • Тип 1 – ≤ 50 % • Тип 2 – ≥ 51 % - Тип 3 – располагается вне ее полости, но тесно примыкает к эндометрию - Тип 4 – интрамуральная миома расположена в толще мимоетрия, но не простирается до границ с эндометрием или с серозной оболочкой матки - Тип 5-7 – субсерозные опухоли: • Тип 5 – включает интрамуральный компонент по крайней мере 50 % • Тип 6 – ≤ 50 % опухоли располагается интрамурально • Тип 7 – опухоль соединяется с серозой с помощью ножки • Тип 8 – «Паразитарная» миома матки, которая может прирастать к кишечнику, сальнику или брыжейке Гистогенез: I. Образование активного зачатка роста II. Быстрый рост опухоли без признаков дифференцировки (узелок – микро) III. Экспансивный рост опухоли с ее дифференцировкой и созреванием (узел – макро) Факторы риска: 1. 2. 3. 4. 5. 6. 7. 8. 9. Поздняя менструация Обильные менструации Отсутствие беременности Высокая частота Абортов и проведение неоднократных выскабливаний полости матки Наличие экстрагенитальной патологии (ИБС, ГБ, порок сердца, Аритмии) Воспалительные заболевания внутренних и наружных половых органов Метаболические нарушения (ожирение) Вторичные иммунодефициты Отягощенный семейный анамнез онко заболеваниями половой системы и других органов (Рак эндометрия, РШМ, Рак яичников и др.) Этиология: 1. Гиперэстрогения (абсолютная и относительная) 2. Прогестерондефицитные состояния 3. Гипергонадотропизм Патогенез: Клиника: Симптоматика определяется величиной опухоли, скоростью роста и локализацией узлов. Стоит отметить, что «быстрой рост» – увеличение размеров узла за 1 год на величину, соот-ю 5 недельной беременности. В основе – менометроррагия, болевой синдром, нарушение функции смежных органов. Субсерозоная локализация (на широком основании) – как правило бессимптомное течение. - Субсерозная или интерстициальная локализация в области перешейка – дизурические расстройства (компрессия нервных стволов, иннервируемые мочевой пузырь). - Узел, исходящий из задней губы ШМ – рост в сторону прямой кишки – частые запоры и изредка появление лентообразного кала. - Интралигаментарная локалзиация – развитие гидроуретра, гидронефроза и пиелонефрита. Узлы сдавливающие крестцовые нервы вызывают развитие – Вторичного ишиаса. - Параметральный рост – болевой синдром, развитие тромбоза вен МТ и НК. - При локализации на задней стенке матки – болевой синдром в области поясница и крестца. - Интерстициальный рост нарушает сократительную способность миометрия тем самым увеличивается и деформируется полость и площадь эндометрия (утолщается серединный слой миометрия) – длительные и обильные маточные кровотечения. - Аномальные маточные кровотечения наиболее характерны для быстрорастущей и субмукозной миомы. - При субмукозных миомах: периодические схваткообразный боли внизу живота, появление жидких выделений с инородным запахом из влагалища. Боль и выделения усиливаются во время МЦ. Осложнения миомы матки: • Обусловлены малой васкуляризацией узлов • Связаны с дегенеративно-дистрофическими изменениями опухоли 1. Отек узла – чаще интерстициальные узлы, сопровождается гиалинизацией узла, а также развитием «кистозной» миомы 2. Некроз узла – чаще при субсерозной и субмукозной локализации (сухой / влажный / красный) 3. Петрификация узла – развивается во вторично измененных узлах Диагностика: 1. Жалобы: аномальные маточные кровотечения, тазовая боль, тяжесть внизу живота, увеличение живота, дизурия, дисхезия, бесплодие. 2. Анамнез: отсутствие беременности и родов, раннее менархе, увеличение частоты менструации, длительность дисменореи, отягощенная наследственность, повышение массы тела, артериальная гипертензия, сахарный диабет, возраст (40-50 лет) 3. Гинекологический осмотр: определяется увеличение матки с бугристой поверхностью (узловатой) и плотной консистенцией 4. Инструментальные методы диагностики: • УЗИ (с помощью трансвагинального и трансабдоминального датчиков) На эхограмме субсерозная миома матки – образование округлой конфигурации, с повышенным уровнем звукопроводимости и плотно спаянной маткой. Субсерозная миома на широком основании – акустическое отражение от поверхности опухоли, обращенной в брюшную полость отличается повышенной звукопоглащаемостью. Подбрюшинная миома – угасание амплитуды волновых колебаний от маточной поверхности опухоли к брюшной, отсутствие эффекта «врастания» опухоли в миометрий и отмечается повышенная смещаемость опухоли по отношению матки • УЗИ + Доплер = качественная и количественная оценка кровотока • Эхогистерография (расширяет возможности конструирования узла – для детализации) • Гистероскопия (выполняется при субмукозной форме у женщин репродуктивного возраста) • Спиральная – КТ (+ РКВ: Мягкотканное образование, вызывающего деформацию и/или выпячивание за пределы наружного контура матки. Миома имеет очерченную капсулу и однородную структуру с плотностью 40-60 HU. Множественные миома определяются в виде конгломерата мягкотканных структур с ровными четкими контурами, овальной формы с гомогенной внутренней структурой. • МРТ: Четко очерченные образования, резко выделяющиеся из окружающего миометрия, с ровными или слегка бугристыми контурами. Выделяют 5 типов узлов: 1. С однородным гипоинтенсивным мр-сигналом (= скелетные мышцы) 2. С неоднородной преимущественно гипоинтенсивной структурой, но с участками гиперинтенсивных включений (за счет гиалиноза и отека) 3. С изоинтенсивным мр-сигналом, аналогичным ткани миометрия, за счет малого содержания коллагена 4. С высоким мр-сигналом за счет кистозной дегенерации 5. С варьирующим мр-сигналом на Т2-ВИ и высоким, с различной степенью интенсивности Т1-ВИ при дегенеративных изменениях с кровоизлиянием Миомы с дегенеративными изменениями имеют характерный пятнистый или гомогенный вид с неоднородным по интенсивности сигналом. При кальцификации – образование с равномерно высокой интенсивностью сигнала, четко очерченное кольцом низкой интенсивности от окружающего миометрия. 6. Диагностическая и лечебная (при необходимости) лапароскопия: Визуализируется увеличенная в размерах матка с неровной поверхностью при субсерозноинтрамуральной форме и/или округлое образование на ножке, возвышающееся над серозной поверхностью матки. Лечение: 1. Медикаментозное лечение Показания: • Величина опухоли, увеличивающая размер матки менее чем до 12-13 недели беременности • Интерстициальное и субсерозное расположение узлов (на широком основании) • Наличие противопоказаний к оперативному лечению • Отсутствие маточных кровотечений, приводящие к анемии • В качестве адъювантной терапии Медикаментозное лечение целесообразно проводить при размерах узла до 3 см. Базисная терапия: A. Селективный модулятор рецепторов прогестерона – подавление пролиферация клеток и индуцирует апоптоз, что способствует значительному уменьшению миомы матки – Улипристала ацетат 5 мг/день – 3 мес (4 курса терапии) В. Агонисты ГнРГ – для уменьшения размеров миомы в целях облегчения выполнения оперативного вмешательства и восстановления уровня гемоглобина – Бусерелин, Трипторелин С. Прогестагены – назначаются только для лечения АМК, но не для терапии миом. Они блокируют ось Г-Г-Я, уменьшая секрецию стероидных гормонов и вызывают децидуализацию эндометрия (атрофия эндометрия). При субмукозной миоме не назначаем. D. Антигестагены – для торможения роста опухоли и уменьшения размеров миоматозного узла. Также используют в качестве предоперационной подготовки. – Мифепристон 50 мг – 3 мес Е. Антагонисты ГнРГ – обладают антиэстрогенным и антипрогестероновым эффектом временная аменорея (размеры матки уменьшаются на 50%). – Даназол и Гестринон – 1 р/д – 3-5 мес Симптоматическая терапия: A. ЛНГ-ВМС - для лечения АМК (противопоказаны при субмукозной миоме матки вследствие возможной экспульсии) B. НПВС – коррекция дисменореи C. Антифибринолитики: – Транексам 4 г - до 5 дней 2. Хирургическое лечение Показания: • Обильные АМК • Хроническая тазовая боль • Нарушение функционирования рядом расположенных органов • Гигантские и большие размеры миом (≥ 12 недель беременной матки) • Быстрый рост опухоли (≥ 4 недели беременности за 1 год) • Отсутствие эффекта от консервативной терапии • Рост опухоли в постменопаузе • Послизистое расположение узла миомы. «Рождающаяся» миома (экспульсия) • Межсвязочное и низкое (шеечное и перешеечное) расположение узлов • Нарушение репродуктивной функции и бесплодие • Некроз миоматозного узла, перекур ножки миоматозного узла • Миома матки в сочетании с опухолями половых органов другой локализации В плановом порядке операцию выполняют в 1 фазу МЦ (5-14 день). Экстренные вмешательства выполняются по определенным показаниям и вне зависимости от фазы МЦ. 1. Органосохраняющие операции: 1. Абдоминальная 2. Лапароскопическая 3. Гистероскопическая миомэктомия (при нереализованной репродуктивной функции) 2. Радикальные операции: 1. Гистерэктомия (при множественных миомах, при больших размерах и у женщин с реализованной репродуктивной функцией) - тотальная экстирпация матки 2. Субтотальная (надвлагалищная ампутация) выполняется после подтверждения состояния ШМ 3. Малоинвазивные органосохраняющие методы лечения: 1. ЭМА – прекращение кровотока по ветвям маточных артерий (катетер через правую бедренную артерию), к/с миому. После введения в сосуды специальных эмболизационных частиц – Поливинилалкоголя (PVA) миома теряет к/с и происходит ее фиброз. Пунктируют иглой диаметром 1,5 мм и через нее вводят катетер 1,2 мм под контролем ангиографии. 2. Миолиз различными источниками энергии (фокусированная УЗ абляция под контролем МРТ), не применяется при пролиферирующих миомах. Д/к опухоли и опухолевидные образования яичников Опухолевидные образования представляют собой кисты, не способные к пролиферация, образуются в результате задержки избыточной жидкости в преформированных полостях и обуславливают значительное увеличение яичника. Могут формироваться из фолликула, желтого тела, эпиоофорона, эндометриоидных гетеротопий, имплантированных на поверхности яичника. Истинные опухоли яичника обладают пролиферативной активностью и никогда не подвергаются обратному развитию. Этиология и патогенез: Опухолевидные образования – структуры без пролиферативной активности, относятся: • Фолликулярная киста – формируется вследствие нарушения высвобождения гонадотропинов гипофиза, что, вероятно, связано с отсутствием предовуляторного пика ЛГ, в результате чего не происходит овуляции, а внутрифолликулярная жидкость в результате транссудации из кровеносных сосудов либо вследствие продолжающейся секреции гранулезным эпителием не реабсорбируется. По мере увеличения кисты фолликулярный эпителий претерпевает дистрофические изменения, истончается и подвергается атрофии. • Киста желтого тела – формируется после овуляции, вследствие скопления жидкости в месте лопнувшего фолликула. Представлена фиброзной высылкой, за которой следует слой гранулезотекалютеиновых клеток. • Большая солитарная лютеинизировання киста – при лютеинизации клеток, образующие стенки больших солитарных кист, формируются лютеиновые кисты, которые при беременности достигают гигантских размеров. • Лютеома беременных – ведущая роль определена ХГЧ, под воздействием которого происходит чрезмерная лютеинизация уже ранее существующих лютеинизированных стромальных клеток. Иногда лютеома беременных сопряжена с текалютеиновыми кистами, важным фактором патогенеза которых считается избыточная концентрация ХГЧ в крови. Нередко текалютеиновые кисты встречаются при трофобластической болезни и при СГЯ. Избыток ХГЧ приводит к секреции яичниками вазоактивных веществ, таких как сосудистый эндотелиальный фактор роста, цитокины, которые, в свою очередь, увеличивают проницаемость капилляров, при этом текалютеиновые кисты представляют собой множественные фолликулярные кисты, выстланные гиперплазированными и лютеинизированными клетками тека-интерна и клетками гранулезы. Отмечается факт обратного развития при родоразрешении (устраняется факт повышенного ХГЧ). Опухоли (д/к) яичников – отличаются экспансивным ростом и не подвергаются обратному развитию. Опухоли четко отграничены, не метастазируют и сохраняют свой фенотип. Рост из-за пролиферация клеточных элементов. • Эпителиальные: 1. Цистаденомы (Кистомы): • Муцинозные – покрыта низким кубическим эпителием. Строма – фиброзная ткань различной клеточной плотности, внутренняя поверхность – однослойный высокий призматический эпителий со светлой цитоплазмой (= железы цервикального канала). • Серозные: - Простые (гладкостенные) – покрыта низким кубическим эпителием, под ним строма. Внутренняя поверхность выстлана мерцательным эпителием, способный к пролиферации. Отмечается слущивание данного эпителия и его атрофия. - Сосочковые (папиллярные) – одно- или многокамерного н/о, на внутренней поверхности – единичные или многочисленные вегетации (вид «цветной капусты») на широком основании, белого цвета. Основа – фиброзная ткань, с небольших количеством эпителиальных клеток и участками гиалиноза (Слоистые петрификаты – Псаммомные тела). Обладает выраженным потенциалом к з/к процессу. Сосочки могут формировать узлы – инвертирующие опухоли. • Опухоли полового тяжа и стромы яичника (возникают при бесплодии и стимуляции суперовуляции): A. Гранулезоклеточная опухоль B. Группа Теком-Фибром C. Андробластомы (из клеток Сертоли, Лейдига, из гранулезных клеток, Текаклеток и фибробластов стромы) • Герминогенные: 1. Тератома зрелая: a) Солидная b) Кистозная (Дермоидная) – высокое разнообразие клеточного состава, сформированные из элементов эктодермы (волосы, продукты секреции сальных желез, элементы нейроглии, костную ткань – бугорок Ракитанского) • Кистозные • Солидные: - Опухоль Бреннера (Фиброэпителиома) – включает клетки стромы яичника солидного строения, представленная солидными или частично кистозными гнездами, окруженные тесно расположенными веретенообразными клетками. Форма - плотный узел + мелкие кисты. • Г-активные (опухоли полового тяжа и стромы яичника): - Феминизирующие (гранулезоклеточные и текомы) - Маскулинизирующие (андробластома) • Г-неактивные Клиника: • Нередко протекают бессимптомно • Кисты чаще наблюдаются в репродуктивном возрасте (могут быть и у н/р, в постменопаузе – 15%) Фолликулярные кисты – в большинстве случае бессимптомно, у ряда пациенток отмечается задержка менструации, боли внизу живота различной интенсивности. Отмечается возможность развития осложнений: перекур ножки кисты, разрыв стенки кисты и кровоизлияние в полость кисты. Киста желтого тела – встречается в 16-45 лет. Клиника себя никак не проявляет. Редко нарушен МЦ и могут быть боли внизу живота. Осложнение – кровоизлияние в полость кисты (в стадии развития желтого тела). Текалютеиновые кисты – сопряжены с гиперстимуляцией и ТФБ болезнью. Лютеома беременных и большая солитарная лютеинизированная киста – встречается со 2 триместра беременности и регрессирует в послеродовом периоде. Клиника Д/К эпителиальных опухолей имеет много сходных черт, чаще идут бессимптомно в возрасте 40-45 лет. Иногда жалобы на тупые боли внизу живота, с иррадиацией в поясницу и ноги, сопровождается дизурическими проявлениями, увеличением живота и диспареунией. При папиллярных серозных цистаденомах боли возникают раньше, чем при других формах опухолей яичников. По-видимому, это обусловлено нередко двусторонней локализацией, папиллярными разрастаниями и спаечным процессом в малом тазу. Может быть возникновение асцита, связанного с разрастанием сосочков по наружной поверхности опухоли и нарушением резорбтивной способности брюшины маточно-прямокишечного пространства. Самым серьезным осложнением папиллярной цистаденомы остается малигнизация. Особенностью муцинозной цистаденомы следует считать способность достигать гигантских размеров в небольшие сроки, что приводит к увеличению живота в размерах и сдавлению смежных органов. Репродуктивная функция нарушена у каждой 5-й обследуемой (бесплодие первичное или вторичное). Муцинозная цистаденома встречается чаще в возрасте старше 50 лет. Дермоидная киста не обладает гормональной активностью, редко обусловливает жалобы. Болевой синдром отмечается в небольшом числе наблюдений. Иногда могут быть дизурические явления, ощущение тяжести внизу живота. Клиническая картина опухолей стромы полового тяжа связана с гормональной активностью феминизирующих опухолей. Tранулезоклетогная опухоль «ювенильного типа» обусловливает преждевременное половое созревание. Появляются нерегулярные кровянистые выделения у девочек, черты эстрогенного влияния. Соматическое развитие не ускорено. Костный возраст соответствует календарному. Феминизирующие опухоли в пожилом возрасте проявляются, как правило, АМК. Фибромы, не обладая гормональной активностью, нередко бывают интраоперационной находкой, в 10% наблюдений ассоциируются с синдромом Мейгса: асцит, гидроторакс, анемия; Основное клиническое проявление стромально-клеточной опухоли андробластомы вирилизация. На фоне общего здоровья возникает аменорея, отмечается бесплодие, уменьшаются молочные железы (дефеминизация), позднее появляются признаки маскулинизации. Диагностика: 1. Жалобы 2. Анамнез 3. Гинекологический осмотр: • Двуручное влагалищно-абдоминальное исследование – позволяет описать размеры образования, подвижность, консистенцию, поверхность, болезненность, одно- и двусторонний характер поражения, взаиморасположение органов малого таза. Особенности: - Опухолевидные образования – пальпируются сбоку или кпереди от матки, - эластической консистенции, чаще односторонние, с гладкой поверхностью, диаметром 5-6 см, подвижные, малоболезненные Серозные цистаденомы чаще односторонние, располагаются сбоку от матки, тугоэластической консистенции, подвижные, безболезненные, не достигают больших размеров. - Папиллярные цистаденомы чаще двусторонние, ограниченно подвижные, с короткой ножкой, располагаются сбоку или кзади от матки, тугоэластической консистенции, округлой формы, могут иметь неровную поверхность, ограниченно подвижные, чувствительные, величина опухолей варьирует от 7 до 15 см. - Муцинозная цистаденома нередко большая - 20 см, почти всегда многокамерная, располагается сбоку и сзади от матки, ограниченно подвижная, чувствительная, при исследовании имеет шаровидную форму. - Фиброма - пл отная, обычно подвижная безболезненная, чаще односторонняя. - При гинекологическом исследовании зрелая тератома располагается кпереди от матки, округлой формы с гладкой поверхностью, имеет длинную ножку, подвижная, безболезненная, плотной консистенции, диаметр 5-15 см. • Ректально и ректо-вагинальное исследование 4. Лабораторные методы • СА - 125 – маркер рака яичников. Наиболее значимый в постменопаузе. Референсные значения = 35 Ед/мл (может повышаться при аденомиозе, наружном эндометриоз и ВЗОМТ), имеет зависимость от МЦ. • СА - 19 - 9 – неспецифичный онкомаркер, встречается при онко процессах ЖКТ, референсные згначения = 37 Ед/мл. • НЕ - 4 – маркер РЯ, направлен на выявление ранних стадий процесса. Используют для дифференицировки новообразований. Значим в перименопаузе и постменопаузе. Референсные значения = менее 70 пмоль/л (перименопауза) и менее 140 пмоль/л (постменопауза). • Расчетные индексы ROMA-1 et ROMA-2 для пери- и постменопаузы соответсвенно позволяют учитывать значения 2 онкомаркеров согласно возрасту пациенток и увеличивать чувствительность данных тестов. 5. Инструментальные методы • УЗИ с применением трансабдоминального и трансвагинального доступов в 2Д • • • • режиме. Наиболее тяжело определяются опухоли низкой степени з/к, папиллярные цистаденофибромы. УЗИ + Доплер – оценка кровотока (качественно (выявление зон васкуляризации и направленности кровоток) и количественно (подсчет двухмерных индексов кровотока (V-max, ИР, пульсационный индекс). УЗ-ангиография (3Д) – более легкая и быстрая визуализация многочисленных сосудов, их проекция и другие параметры за счет определения индекса кровотока в программе VOCAL. МРТ и КТ-мультиспиральная – применяются для дифференциальной диагностики, когда УЗ исследование недостаточно. Лапароскопия – метод диагностики + лечения. Определяем подвижность опухоли, выполняем цистоскопию и оцениваем структуры заболевания и степень распространения процесса, визуализирование опухолей («непальпируемые опухоли»). Дифференциальная диагностика: 1. 2. 3. 4. Трубная беременность, апоплексия яичника, перекур ножки или разрыв стенки кисты Субсерозная миома матки на тонком основании или интралигаментарная миома Гематометра и Гематокольпос за счет пороков развития ВПО Экстрагенитальные заболевания, опухоли кишечника, копростаз, дивертикулез сигмвидной кишки, дистопии почек, опухоли мочевого пузыря. Лечение: Опухолевидные образования яичников Цель: нормализация МЦ, предотвращения рецидива и восстановление фертильности. Показания к госпитализации: • Образования, сохраняющиеся на протяжении 6 мес или диаметром более 6 см • Осложнения: перекур ножки, разрыв стенки, выраженный болевой синдром, симптомы «острого» живота Медикаментозно: 1. КОК (профилактическое применение в анамнезе с данной нозологией) Оперативно: 1. Выполняется при наличии показания (= показания для госпитализации) 2. Доступ – лапароскопия 3. Перекрут – деторсия (раскручивание) с сохранением признаков жизнеспособности тканей, апоплексия (+к/т) – коагуляция места разрыва с биопсией кисты либо вылущивание стенки кисты. Д/К опухоли яичников Цель: оперативное удаление опухоли, гистология, исключение или подтверждение з/к процесса Показания к госпитализации: • Любые д/к опухоли яичников не подлежат динамическому наблюдению • Исключения: • Диаметр ≤ 3 см у пациенток репродуктивного периода с целью сохранения овариального резерва при убедительных данных УЗИ и нормы онкомаркеров • Серозные кисты ≤ 3 см при нормальных показателях онкомаркеров в постменопаузе, при условии ежегодного амбулаторного наблюдения и контроль УЗИ+доплер и онкомаркера СА-125. Оперативно: 1. Доступ – лапароскопия или лапаротомия (размер опухоли ≥ 10 см, двустороннем поражении, сопутствующих гинекологических заболеваниях, подозрении на рак) 2. Объем операции: 1. Молодые – резекция или цистэктомия в пределах здоровой ткани (биполярная, аргоноплазменная, УЗ энергия) с минимальным повреждением ткани яичника с целью сохранения овариального резерва. 2. Постменопауза – аднексэктомия пораженных придатков матки и/или надвлагалищная ампутация матки с придатками. 3. Вопрос об удалении маточных труб весьма актуален ввиду возможного участия эпителия маточных труб в патогенезе РЯ, как профилактика. 4. Выполнение интраоперационной биопсии 5. Удаление с приемом правил абластики (специальные контейнеры – для предотвращения распространения клеток опухоли)