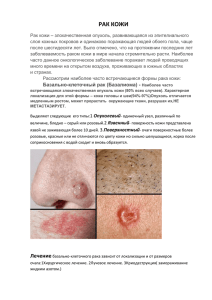
ДИАГНОСТИКА ОПУХОЛЕЙ. ОПУХОЛИ КОЖИ, КОСТЕЙ И МЯГКИХ ТКАНЕЙ Актуальность проблемы Онкологическая заболеваемость в России, как и во всех экономически развитых странах, имеет тенденцию к росту. Злокачественные новообразования являются третьей по значимости причиной смерти населения. (I - травма, II - заболевания ССС). Наиболее распространёнными локализациями опухолей является у мужчин – рак лёгкого, у женщин – рак молочной железы, далее следуют по частоте вне зависимости от пола – рак кожи, желудка, кишечника. В структуре причин инвалидности злокачественные заболевания занимают 2 место после болезни системы кровообращения: число инвалидов составляет 8,7 на 10 тысяч населения. В настоящее время на учёте в онкологических учреждениях состоит около 2,5 млн. больных. Природа рака весьма разнообразна. Большое значение имеют экологические факторы и факторы, связанные с образом жизни. По данным ВОЗ отказ населения от табакокурения, алкоголизма, наркомании и токсикомании позволил бы на 70-80% снизить риск развития онкологических заболеваний. В связи с этим особое значение приобретает осуществление на государственном уровне целого комплекса социально-экономических, экологических и санитарно-просветительных и профилактических мероприятий. Этиология опухолей Опухоль – это своеобразный патологический процесс, в основе которого лежит безграничное размножение клеток, приводящее в конечном итоге к сдавливанию или разрушению окружающих опухоль тканей и гибели организма. Агенты, которые вызывают образование опухолей, называются онкогенами. По природе выделяют следующие основные группы факторов, приводящих к онкогенезу: 1. Химический онкогенез: − Пищевой онкогенез: низкое содержание в пище растительных волокон, питание с повышенным содержанием животных жиров по статистике связано с увеличением частоты возникновения рака кишечника и молочной железы. − Действие канцерогенных веществ. − Канцерогенные вещества – это вещества, которые достоверно вызывают образование опухоли или вызывают увеличение частоты заболеваемости раком. К ним относятся полициклические углеводы, сигаретный дым, ароматические амины, нитрозамины, промышленные канцерогенные вещества и др. − Гормональный онкогенез. 2. Физический (лучевой) онкогенез. Многие виды излучений могут приводить к развитию опухолей, наиболее вероятно в результате прямого эффекта на ДНК или из-за активации клеточных онкогенов. К ним относятся ультрафиолетовое излучение, ионизирующая радиация, рентгеновское излучение, высокие температуры, механические раздражители. 3. Генетический онкогенез. 4. Вирусный онкогенез. Патогенез В развитии опухоли различают 3 стадии: I стадия – стадия трансформации: вследствие мутации происходит трансформация нормальной клетки в опухолевую; при этом образуется клетка, способная к ускоренному размножению в процессе многих генераций без образования вызревающих клеток. II стадия – стадия активации, или промоции: образуются клетки, идентичные мутировавшей клетке (опухолевой зачаток) и являющиеся её потомками. III стадия – стадия опухолевой прогрессии: приобретение опухолью качественно новых свойств по мере ее развития. В клетках однородного клеточного клона возникают дополнительные мутации. Каждая из мутировавших клеток образует свой клон дочерних клеток, опухоль приобретает поликлоновую структуру. Между отдельными клонами возникает конкуренция, способствующая отбору наиболее жизнеспособных линий. Наблюдается быстрый рост опухоли, устойчивость к лекарственной терапии, появляются метастазы. Основные условия для возникновения опухолей: 1. Антибластомная резистентность. 2. Наличие в организме очагов хронического воспаления. 3. Наследственная предрасположенность. Формы опухолевого роста: 1. Уницентрический: опухоль растёт из одного центра. 2. Мультицентрический: опухоль растёт из нескольких центров. 3. Экспансивный: опухоль растёт, раздвигая ткани. 4. Инфильтративный: опухоль растёт, прорастая и разрушая ткани. 5. Эндофитный: опухоль растет вглубь органа или ткани. 6. Экзофитный: опухоль растёт в просвет органа. 7. Рецидивирующий: появление опухоли в том месте, с которого она когда-то была удалена. 8. Метастазирующий: возникновение опухоли в новых органах и тканях лимфогенным, гематогенным или контактными путями. Различают: 1. Доброкачественные опухоли характеризуются медленным ростом, растут в капсуле, раздвигая ткани (экспансивный рост), но не разрушая их, не метастазируют, не рецидивируют, не вызывают кахексии. 2. Злокачественные опухоли характеризуются быстрым инфильтративным ростом с метастазированием, рецидивированием, раковой кахексией, выраженным опухолевым атипизмом. Влияние злокачественной опухоли на организм: 1. Местное: зависит от сдавления и разрушения внутренних органов и тканей. 2. Общее: проявляется «синдромом малых признаков»: слабость, быстрая утомляемость, плохой сон, раздражительность, извращение аппетита, немотивированная потеря веса тела, анемия. Классификация опухолей 1. Международная: − Злокачественные: TNM, где T- tumоr (опухоль), N- nodus (лимфатический узел), М – метастаз. − Т - доброкачественная опухоль. 2. По стадиям: − I стадия Т1 N0 M0: опухоль небольших размеров, не прорастает ткани, метастазов нет − II стадия Т2 N1 M0: опухоль больших размеров, начинает прорастать ткани, единичные регионарные метастазы, отдалённых метастазов нет − III стадия Т3 N+ M0: опухоль больших размеров, прорастает ткани, множественные регионарные метастазы; могут быть единичные отдалённые метастазы; при некоторых локализациях (допустимо М1) − IV стадия: Т4 N+ M++: опухоль огромных размеров, выходит за пределы органа, множественные регионарные и отдалённые метастазы. 3. По гистоморфологии: 1. Эпителиальные опухоли и опухоли эндо- и эндокринных желез: а) доброкачественные: − аденома – железистая опухоль (молочная, щитовидная железа); − фиброаденома – железистая опухоль с выраженной стромой; − папиллома – опухоль из клеток покровного эпителия и слизистых б) злокачественные: рак. 2. Мезенхимальные (соединительно-тканные): а) доброкачественные: липома (опухоль из жировой ткани), хондрома (из хрящевой ткани), остеома (из костной ткани), фиброма (из соединительной ткани), миома (из мышечной ткани) б) злокачественные (саркома): остеосаркома, миосаркома. 3. Опухоли системы крови. 4. Опухоли нервной системы. 5. Тератомы – опухоли эмбрионального происхождения. 6. Сосудистые опухоли: а) доброкачественные: ангиома, лимфангиома б) злокачественные: гемангиосаркома, лимфосаркома. 7. Меланинообразующие опухоли: а) доброкачественные: меланома б) злокачественные: меланосаркома Диагностика злокачественных опухолей: 1. Клиническая: жалобы, анамнез, осмотр (синдром «малых признаков»). 2. Лабораторная: уменьшение эритроцитов, лейкоцитоз, ускорение СОЭ. 3. Цитологическая. 4. Гистологическая. 5. Инструментальная: ультразвуковые, эндоскопические, рентгенографические, томографические, радионуклидные и иммунологические методы. Клинические группы онкобольных: I а - больные с подозрением на рак. В течение 10 дней необходимо либо подтвердить, либо отвергнуть диагноз. I б - больные с предраковыми заболеваниями. II - больные, нуждающиеся в специальном лечении или радикальной операции. III - больные, которым выполнена радикальная операция и которые являются на данный момент клинически здоровыми. Если у них будут обнаружены метастазы или рецидивы, по поводу которых можно сделать радикальную операцию, то они переводятся во II группу. Если радикальное лечение не возможно, то они переводятся в IV группу. IV- больные с запущенными формами рака, подлежащие симптоматическому лечению. Профилактика злокачественных новообразований: 1. Первичная профилактика предусматривает: − совершенствование организации и регламентацию профилактической работы всех звеньев здравоохранения и СЭС, усиление пропаганды здорового образа жизни, борьбы с вредными привычками; − оценку экологического состояния и канцерогенной опасности окружающей среды, производственной сферы, жилища и быта, продуктов питания (мониторинг); создание национального перечня веществ, продуктов и производственных процессов, канцерогенных для человека; − создание Государственного регистра граждан, имеющих и имевших профессиональный контакт с канцерогенами для последующего диспансерного наблюдения (группы риска). 2. Вторичная профилактика заключается в ранней диагностике опухолевых и предраковых заболеваний с последующим диспансерным наблюдением и лечением. Меры и методы профилактики рака: 1. Меры коррекции образа жизни: − Откажитесь от курения. Не курите в присутствии некурящих. − Избегайте длительного загорания на солнце, не допускайте солнечных ожогов. − Соблюдайте меры безопасности в производстве и в быту в отношении канцерогенов. Чётко следуйте инструкциям в отношении контакта с такими веществами. − Придерживайтесь умеренных доз потребления алкогольных напитков. − Не допускайте избыточного веса, сохраняйте физическую активность. 2. Методы коррекции питания: − Исключите переедание. Приведите общую калорийность питания в соответствие с режимом физических нагрузок и энергетических затрат. − Ограничьте потребление животных жиров, копчёных и солёных продуктов и пищи с высоким содержанием нитратов. − Повысьте в суточном рационе долю свежих овощей, фруктов, зелени. Чаще ешьте каши с высоким содержанием пищевых волокон (геркулес, гречка). 3. Медикаментозная профилактика: − Витамины. − Микроэлементы (кальций, селен, цинк). − Антиэстрогены. − Ингибиторы протеаз. 4. Вакцинация против вируса гепатита В, против папилломы человека. ОПУХОЛИ КОЖИ РАК КОЖИ Рак кожи – одна из актуальных проблем современной онкологии. Он составляет около 10% в общей структуре заболеваемости злокачественными новообразованиями в России. Заболеваемость раком кожи на территории средней полосы РФ составляет 20-24 случая на 100 тысяч населения в год. Несколько чаще, чем мужчины, заболевают женщины. Преимущественно встречается в пожилом возрасте. Так, считается, что у 40-50% людей, доживающих до 65 лет, рак кожи возникает хотя бы один раз. Чаще всего раком кожи болеют лица со светлой кожей, проживающие в южных районах и подверженные повышенной инсоляции. На территории Российской Федерации наибольшие показатели заболеваемости зарегистрированы в Республике Адыгея, Ставропольском крае, Астраханской области. Смертность от рака кожи является одним из самых низких показателей среди злокачественных опухолей. Предрасполагающие факторы: высокая инсоляция, длительные и интенсивные воздействия УФЛ, ионизирующее излучение, профессиональные факторы (работа на открытом воздухе в условиях высоких и низких температур, обветривание, контакт с едкими веществами, продуктами перегонки нефти (мазут, гудрон и т. д.). Предраковые заболевания кожи Развитие рака кожи - это, как правило, многостадийный процесс, который может продолжаться достаточно долго. По частоте развития злокачественных новообразований выделяют облигатные и факультативные предраковые заболевания. Облигатные предраки практически всегда рано или поздно подвергаются злокачественной трансформации. Факультативные предраки могут трансформироваться в рак при стечении определенных неблагоприятных факторов как внешней, так и внутренней среды. Облигатные предраки кожи: − Пигментная ксеродерма - генетически детерминированное семейное заболевание с аутосомно-рециссивным типом наследования. В основе патогенеза – повышенная чувствительность кожи к ультрафиолетовому излучению. Заболевание проявляется еще в раннем детском возрасте. В результате непродолжительной инсоляции на коже открытых участков тела, преимущественно на лице, возникают красные, слегка воспаленные пятна, на месте которых впоследствии образуются очаги пигментации. Постепенно кожа в этих местах становится сухой, развивается картина лучевого дерматита и на этом фоне развиваются злокачественные новообразования. Малигнизация пигментной ксеродермы в рак, меланому или саркому происходит в 100% наблюдений. − Болезнь Педжета чаще локализуется в области соска молочной железы, несколько реже – в области гениталий, в промежности, подмышечных впадинах. Клинически представляет собой красного или вишневого цвета бляшку овальной формы, с четкими границами, с мокнущей эрозированной поверхностью. Пациенты предъявляют жалобы на зуд и жжение в области бляшки. По сути это заболевание представляет собой рак in situ. Опухолевые клетки располагаются в эпидермисе и в протоках потовых, молочных желез. В дерме наблюдаются признаки хронического воспаления. − Болезнь Боуэна чаще поражает мужчин пожилого возраста. Выделяют несколько клинических разновидностей: экземоподобную, бородавчатую и гиперкератотическую. По локализации выделяют 2 типа болезни: первый тип – возникает на местах, подверженных инсоляции, второй – на закрытых участках кожи. Заболевание характеризуется появлением одиночных, реже множественных, плоских очагов серо-красного цвета с неправильными полигональными очертаниями, покрытых серозно-геморрагическими корками. Отмечается неравномерный рост образования по периферии с чередованием эрозивных участков, очагов поверхностной атрофии, гиперкератоза и возвышающейся краевой зоны. Для экземоподобной формы характерна эрозивная поверхность с выраженным мокнутием. При трансформации в плоскоклеточный рак формируется плотная «узловатость» с последующим изъязвлением. − Эритроплазия Кейра является вариантом болезни Боуэна с локализацией на слизистых оболочках и наиболее часто располагается на головке полового члена при наличии крайней плоти. Представляет собой очаг ярко-красного цвета, плоской формы, с бархатистой или блестящей поверхностью. При присоединении вторичной инфекции образуется белосерый налет. При трансформации в плоскоклеточный рак усиливается инфильтрация, при этом образование изъязвляется, покрывается гнойно-геморрагическими корками. Факультативные предраки кожи: − Кератоакантома − Кожный рог − Себорейная (старческая) кератома − Актинический (старческий, солнечный) кератоз − Трофические, поздние лучевые язвы − Мышьяковистые кератозы − Поражения кожи при туберкулезе, системной красной волчанке, сифилисе − Рубцы Классификация: 1. Международная классификация TNM 6-го пересмотра: T - Первичная опухоль ТХ - Недостаточно данных для оценки первичной опухоли T0 - Первичная опухоль не определяется Tis - Carcinoma in situ T1 - Опухоль 2 см. или меньше в максимальном измерении Т2 - Опухоль больше 2 см., но не больше 5 см. в максимальном измерении Т3 - Опухоль более 5 см. в максимальном измерении Т4 - Опухоль, которая прорастает в прилегающие структуры, такие, как хрящ, мышца или кость Примечание: В случае множественных синхронных опухолей указывается опухоль с более высокой категорией Т, а число отдельных опухолей обозначается в скобках, например, Т2(5). N - Регионарные лимфатические узлы Регионарными лимфатическими узлами являются лимфатические узлы, к которым притекает лимфа от определённой области тела. Поэтому для каждой локализации опухоли имеются соответствующие регионарные лимфатические узлы. 2. Гистологическая: − Базально-клеточный рак − Плоскоклеточный рак − Метатипический рак, сочетающий в себе признаки первых двух вариантов − Аденокарцинома кожи, развивающаяся из придатков кожи - сальных и потовых желез, волосяных фолликулов − Рак из клеток Меркеля. Клиника Базально-клеточный рак – это опухоль, состоящая из клеток, напоминающих клетки базального слоя эпидермиса. Это наиболее часто встречающаяся злокачественная опухоль кожи. Опухоль обладает инвазивным инфильтративным, местно деструктивным ростом. Может рецидивировать после лечения, но практически никогда не метастазирует. Опухоль преимущественно локализуется на коже лица (нос, височная область, щеки, периорбитальная область) и шеи, несколько реже – на коже туловища. Базально-клеточный рак может развиваться из различных морфологических структур, таких как эпидермис и волосяные фолликулы, что обусловливает узловую, поверхностную, язвенную и рубцовую формы. Как правило, опухоль представляет собой полушаровидной формы образование с гладкой поверхностью, розово-перламутрового цвета, плотной консистенции. На верхушке узла видны мелкие расширенные кровеносные сосуды. Кожный рисунок на месте поражения сглаживается или полностью исчезает. Узел медленно увеличивается в размерах, достигая 510 мм. Со временем в центре появляется изъязвление. Края такой язвы приподнятые, валикообразно утолщены, розово-перламутрового цвета, с телеангиэктазиями. Дно язвы покрыто серо-черной коркой, сальное, бугристое, красно-коричневого цвета. Плоскоклеточный рак кожи – злокачественная опухоль, возникающая чаще у мужчин старше 50 лет и более распространенная в южных широтах. Преимущественно поражаются открытые участки кожного покрова, а также участки кожи, подвергающиеся постоянной травматизации и зона перехода кожи в слизистую оболочку (губы, нос, аногенитальная область). Клинически опухоль вначале проявляется небольшим опухолевидным образованием с гладкой или бугристой поверхностью, которое быстро растет и изъязвляется. Язва, как правило, характеризуется резко приподнятыми, плотными краями, окружающими ее со всех сторон в виде валика. Дно язвы неровное. Сама язва имеет вид кратера. Из язвенного дефекта выделяется обильный серозно-кровянистый экссудат, застывающий в виде корочек. Раковая язва прогрессивно увеличивается в размерах, как в ширину, так и в глубину. Для опухоли характерно регионарное метастазирование. При этом в зависимости от локализации в паховой, подмышечной областях или на шее появляются плотные, безболезненные, подвижные лимфатические узлы. Позднее происходит рост узлов, они спаиваются с окружающими тканями, с кожей и распадаются с образованием изъязвленных инфильтратов. Аденокарцинома из придатков кожи встречается достаточно редко. Течение этой формы рака более быстрое, имеет склонность к рецидивированию и метастазированию в регионарные лимфоузлы. Чаще поражается кожа век и ушных раковин. Вначале, как правило, появляется твердый узелок, который в дальнейшем изъязвляется, образуя кратерообразную язву различной величины. Может локализоваться и на других участках кожи. Рак из клеток Меркеля является агрессивной злокачественной опухолью. Клетки Меркеля располагаются рядом со слоем базальных клеток эпидермиса и считаются ответственными за функцию осязания. Он также известен под названием трабекулярноклеточная карцинома, опухоль Токера и первичная нейроэндокринная карцинома кожи. Некоторые ученые предпочитают термин "первичная нейроэндокринная карцинома кожи", поскольку еще не доказано, что опухоль обязана происхождением клеткам Меркеля. Опухоль, как правило, проявляется единичным эритематозным узлом примерно 2— 4 см в диаметре в области головы, шеи или лица. Могут быть поражены и другие участки, в т. ч. конечности и туловище. У 50-75 % пациентов при развитии заболевания через некоторое время появляются метастазы в лимфатических узлах. В большинстве случаев опухоль поражает пожилых людей старше 65 лет. Диагностика: 1. Клиническая диагностика. 2. Цитологическое исследование материала (соскоб, мазок-отпечаток с опухоли, либо тонкоигольная пункция). 3. Гистологическое исследование (биопсия). Тактика: при выявлении у больных вышеописанных предраковых заболеваний или подозрительных на рак их направляют к районному онкологу или в онкологический диспансер. ПИГМЕНТНЫЕ ОПУХОЛИ Пигментные и пигментированные образования на коже встречаются у 90% населения, причем число их колеблется от единичных образований до нескольких десятков. На долю меланомы приходится 0,5—3% наблюдений. Классификация: 1. Меланомонеопасные невусы и некоторые неневоидные образования кожи: − Внутридермальный невус - это обыкновенное родимое пятно, встречающееся практически у всех людей, причем число их различно — от единичных до нескольких десятков. Отличительной чертой этих невусов является стойкая гиперпигментация, четкие границы, мягкая консистенция, подобная пальпаторно окружающей коже, отсутствие воспалительных явлений, воспаления на поверхности. Их следует отличать от так называемых гиперпигментированных пятен при беременности, веснушек и т.д. − Фиброэпителиальный невус. Может существовать с рождения или появляться в разные периоды жизни. Локализуется чаще всего на лице или туловище. Эти невусы могут быть единичными или множественными. Образование имеет форму полушара, широкое основание, возвышается над уровнем кожи, изредка располагается на ножке. Консистенция невусов мягкая или мягкоэластичная, размеры—несколько миллиметров, сантиметр или немного больше. Цвет опухоли — от тона окружающей кожи до темно-коричневого. В большинстве случаев сохранен или даже усилен волосяной покров (фиброэпителиальный волосяной невус). Если на поверхности образования имеется телеангиэктазия, невус называют ангиофиброэпителиальным. Невус может воспаляться, например, при травме, тогда вокруг него возникает инфильтрат, иногда с флюктуацией, напоминая нагноившуюся атерому. − Папилломатозный и веррукозный невусы. В большей части случаев эти, по существу клинически идентичные, разновидности невусов существуют с рождения или раннего детства и растут, как правило, медленно. Встречаются они на любом участке тела, хотя папилломатозные невусы чаще локализуются на волосистой части головы, а веррукозные — на коже туловища и конечностей. Эти образования имеют бугристую поверхность, значительно выступают над поверхностью кожи, на их поверхности, как правило, есть волосы, на веррукозных невусах иногда видны трещины. Окраска невусов — от цвета нормальной кожи до черного. Размеры описываемых образований могут быть самыми различными, вплоть до 6-7 см. Папилломатозный и тем более пигментированный волосяной веррукозный невус, особенно располагающийся на лице и других открытых участках кожи, причиняет больным, в первую очередь женщинам, существенные косметические неудобства и пациенты нередко настаивают на устранении таких невусов. − «Монгольское» пятно располагается почти всегда в пояснично-крестцовой области, но может локализоваться и на других участках кожи. Очаг его округлой формы, с четко выраженными границами, голубоватого, синюшного или коричневого цвета. Пятно может достигать 5-6 см. в диаметре. Как правило, «монгольское» пятно является врожденным образованием, постепенно оно уменьшается в размерах, изменяет окраску и в большинстве случаев исчезает еще в детском возрасте. − Галоневус, или болезнь Сеттона (от греческого слова «halos» — кольцо, круг). Он представляет собой образование, слегка возвышающееся над уровнем кожи, эластической консистенции, красновато-коричневого цвета, диаметром 2—5 мм, с характерной особенностью — наличием депигментированного венчика в окружности. Этот венчик в несколько раз больше пигментированного образования, располагающегося в центре. 2. Меланомоопасные невусы и поражения кожи. − Пограничный пигментный невус. Обычно имеет вид плоского узелка размерами от нескольких миллиметров до нескольких сантиметров (4-5 см.), но чаще всего диаметр узелка составляет 1 см. Локализация этого образования может быть различной. Поверхность невуса сухая, гладкая, изредка неровная, всегда лишена волосяного покрова. Консистенция образования в большинстве случаев не отличается от окружающей кожи, но может быть более плотной. Окраска пограничного невуса различная: от светло - коричневого, синюшно - фиолетового до черного. Иногда контуры образования или пятна, имеют волнистую форму. Образование может изменяться в размерах и цвете, но очень медленно. Описывают еще так называемый кокардный пограничный невус, который характеризуется постепенно усиливающейся пигментацией по периферии в виде концентрических колец. Следует заметить, что пограничный пигментный невус может быть единичным, но возможны и множественные образования. − Синий невус. Он представляет собой полусферическое образование, выступающее над уровнем кожи, с четкой границей. Поверхность невуса мягкая, без волос, имеет вид туго натянутой кожи. Цвет его голубой или синий, реже коричневый. Размеры невуса небольшие и, как правило, не превышают в диаметре 1 см. Следует отметить, что синий невус чаще всего встречается на лице, стопе, подошве, ягодицах, голени. Обычно образование бывает единичным, но описаны случаи и многочисленных синих невусов. − Невус Оты (черно-синюшный глазоверхнечелюстной невус). Типичная локализация этого образования — лицо (область иннервации I и II ветвей тройничного нерва). Он состоит из одного большого или множества сливающихся друг с другом пятен черносинюшного цвета, располагающихся в области щеки, верхней челюсти, скуловой дуги. Обязательна при этом пигментация в различных отделах глаза: конъюнктиве, склере, радужной оболочке. Иногда в процесс вовлекается красная кайма губ и слизистые оболочки носа, мягкого нѐба, глотки, гортани. − Гигантский волосяной пигментный невус. Этот врожденный невус редко встречается на лице, обычно он поражает конечности и туловище. Невус относительно быстро, по мере роста ребенка, увеличивается в размерах. Он достигает величины от 10 до 40 см. и более. Поверхность его неровная, бородавчатая, с трещинами. Часто отмечаются явления гипертрихоза. Цвет образования — от серого до черного. − Ограниченный предраковый меланоз Дюбрея. Поражаются преимущественно пожилые люди. Заболевание начинается, как правило, с малого пигментного пятна. Далее очаг, развиваясь, приобретает нерезкие границы. В развитом состоянии меланоз Дюбрея имеет величину от 2-3 до 5-6 см. в диаметре. МЕЛАНОМА КОЖИ Общепризнано, что в последние годы отмечается значительный рост заболеваемости меланомой кожи в разных странах и континентах мира. Она варьирует от 5 до 30 и более на 100 000 населения в год, а частота ее составляет 1—4% всех злокачественных опухолей. По мнению некоторых авторов, заболеваемость и смертность от меланомы кожи в ряде стран нарастают значительно быстрее, чем от злокачественных опухолей других локализаций, исключая рак легкого. Наибольшее число зарегистрированных больных с впервые в жизни выявленным диагнозом меланомы отмечено в Австралии и США. Преимущественная локализация меланом у женщин — нижние конечности (голень), у мужчин — туловище (чаще спина); у обоих полов в старшей возрастной группе (65 лет и старше) меланома локализуется преимущественно на коже лица. По мировой статистике, подавляющее большинство больных меланомой кожи - это взрослые люди, средний возраст которых составляет 40-50 лет. На большей территории Европы чаще болеют женщины, а в Австралии и США заболеваемость женщин и мужчин уравнивается. Факторы риска: солнечная радиация (ультрафиолетовые лучи), ионизирующее излучение, хронические раздражения, ожоги, отморожения, химические, температурные или механические травмы невусов, в том числе самолечение их и нерадикально выполненные косметические вмешательства, состояние эндокринной функции (половое созревание, беременность, климактерические перестройки в организме являются критическими периодами, которые расцениваются как фазы риска по активизации и малигнизации пигментных невусов. У кастрированных по каким-либо причинам мужчин или женщин меланомы не наблюдаются). Выделяют основные формы роста меланомы: 1. Поверхностно-распространяющаяся. Клинически эта опухоль представляет собой, как правило, медленно растущее, вплоть до пяти лет, пигментное пятно с четкими контурами, плоское или приподнятое над уровнем кожи, плотной консистенции. В последующем на таком пятне могут выступать быстро растущие темные узелки или белые и голубоватые участки. По некоторым данным, летальность при этой форме меланомы может достигнуть 31%. 2. Узловая форма. Встречается в 15—30% случаев меланом кожи, преимущественно у лиц среднего возраста на коже спины, головы, шеи. Чаще наблюдается у мужчин. Клинически эта форма меланомы имеет форму узла, экзофита, полипа на ножке, темно-синего или черного цвета, кровоточащего, часто изъязвляющегося. Края новообразования отчетливые или неровные. Летальность при этой форме достигает 56%. 3. Злокачественная лентигомеланома. Составляет 10—13% всех меланом. Преимущественная локализация — кожа головы, шеи, тыла конечностей. Чаще встречается у женщин. Возраст больных — около 70 лет и старше. Клинически лентигомеланома представляется в виде плоского пятна без четких границ, неплотной консистенции, коричневого, темно-коричневого или черного цвета. Обладает, как правило, медленным ростом. Летальность при лентигомеланоме достигает 10% . 4. Акральная лентигенозная меланома. Составляет около 8% всех меланом. Встречается на подошвенной поверхности стопы, ладонной поверхности кисти или в подногтевом ложе, преимущественно у лиц с темной кожей (негроидной расы, азиатов и др.), как правило, в возрасте 60 лет и старше. Новообразование развивается довольно быстро (в среднем в течение 2,5 лет), увеличиваясь в ширину, приобретая рыжевато-коричневый или коричневый цвет, неправильные очертания. Опухоль часто изъязвляется, в запущенном состоянии на ней появляются грибовидные разрастания. Склонна к метастазированию. Диагностика меланом: 1. Клиническая диагностика. 2. Цитологическое исследование материала (мазок-отпечаток с опухоли). 3. Гистологическое исследование (биопсия). ОПУХОЛИ КОСТЕЙ И МЯГКИХ ТКАНЕЙ САРКОМЫ КОСТЕЙ - злокачественные опухоли, возникающие из элементов костной ткани. Частота – до 2% от всех злокачественных опухолей. Поражает в основном подростков и молодых людей преимущественно мужского пола. Виды: 1. Остеосаркома. 2. Хондросаркома. 3. Опухоль Юинга: развивается из элементов костного мозга. Предрасполагающие факторы для развития саркомы костей неизвестны. Травма является провоцирующим фактором, ускоряющим рост и проявление уже существовавшей опухоли. Клиника При саркоме костей имеет место клиническая триада: 1. Боль вначале носит ноющий, непостоянный характер, затем становится интенсивной. Характерным признаком является возникновение болей в ночное время. 2. Опухоль: выявляется припухлость, болезненная при ощупывании. Продолжая расти, опухоль прорастает надкостницу и выходит в мягкие ткани. Кожа становится горячей, напряженной, с резко расширенными подкожными венами. 3. Нарушение функции конечности: ограничение движений, хромота. Диагностика: 1. Клиническая. 2. Рентгенография. 3. Пункция тонкой иглой для цитологии. 4. Пункция толстой иглой для гистологии. 5. Радиоизотопное сканирование. ЗЛОКАЧЕСТВЕННЫЕ ОПУХОЛИ МЯГКИХ ТКАНЕЙ К мягким тканям относят все ткани, расположенные между костным скелетом и кожей, т.е. мышцы, фасции, жировую клетчатку, сосуды и периферические нервы. В понятие «мягкие ткани» не входят внутренние органы и лимфатический аппарат. Почти все злокачественные опухоли мягких тканей относятся к саркомам. Это большая группа новообразований разнообразного генеза. Саркомы мягких тканей составляют 0,5-4% всех злокачественных опухолей человека и до настоящего времени остаются одним из наименее изученных разделов клинической онкологии. Саркомы мягких тканей с равной частотой поражают мужчин и женщин, чаще встречаясь в возрасте 30-50 лет. Этиология: рубцы после глубоких огнестрельных ранений, а также некоторые доброкачественные опухоли (синовиомы, нейрофибромы). Виды: 1. Опухоли фиброзной соединительной ткани: фибросаркомы. 2. Опухоли жировой ткани: липосаркомы. 3. Опухоли элементов кровеносных сосудов: ангиосаркомы. 4. Опухоли синовиальной оболочки суставов и сухожильных влагалищ: злокачественные синовиомы. 5. Опухоли поперечнополосатой и гладкой мускулатуры: рабдосаркомы; лейомиосаркомы. 6. Опухоли оболочек периферических нервов: злокачественные невриномы. Клиника на ранних стадиях скудная. Основной жалобой больных является наличие опухоли в мягких тканях той или иной области. Чаще поражается нижняя конечность, особенно бедро. Болевые ощущения редки и незначительны. Характерными признаками, отличающими саркомы от доброкачественных опухолей, является прогрессирующий рост и ограничение подвижности опухоли. На поздних стадиях появляются яркие симптомы: напряжение кожи над опухолью, расширение подкожных вен, изъязвление, полное сращение с подлежащими тканями, прорастание костей. Диагностика: 1. Рентгенологическая. 2. Пункция опухоли с цитологией. 3. Биопсия с гистологией.