использование метода «снежков - Учебно
реклама

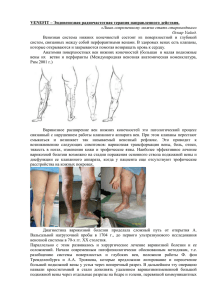
МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ РЕСПУБЛИКИ УЗБЕКИСТАН ТАШКЕНТСКАЯ МЕДИЦИНСКАЯ АКАДЕМИЯ «УТВЕРЖДАЮ» Проректор по научной работе Профессор Тешаев О.Р. ___________________________ «27» август 2015 г. Кафедра: ФАКУЛЬТЕТСКОЙ И ГОСПИТАЛЬНОЙ ХИРУРГИИ ЛЕЧЕБНОГО ФАКУЛЬТЕТА Предмет: Госпитальная хирурги ТЕХНОЛОГИЯ ОБУЧЕНИЯ на практическом занятии по теме: «ВАРИКОЗНАЯ БОЛЕЗНЬ» Ташкент – 2015 Составители: Профессор Хакимов М.Ш. Доцент Имамов А.А Ассистент Алиджанов Х.К. Технология обучения утверждена: На заседании кафедры протокол № 1 от «27» август 2015 г. Тема: Варикозная болезнь 1. Модель технологии обучения на учебном занятии Время – 6 часов Количество студентов: 8-10 чел. Практическое занятие (семинар) проводится в Форма учебного учебной комнате. Семинар проводится с занятия применением методики «снежков». Занятие проводится на кафедре факультетской и Место проведения госпитальной хирургии лечебного факультета и ее занятия клинической базе (учебная комната, палаты, перевязочные, поликлиники, расположенные во 2клинике ТМА). 1. Введение Структура учебного 2. Практическая часть занятия - курация больных - выполнение практических навыков - обсуждение практической части 3. Теоретическая часть - обсуждение теоретической части 4. Проведение оценки - самооценка и взаимооценка - оценка преподавателя 5. Заключение преподавателя. Оценка знаний. Предоставление вопросов по теме следующего занятия. Цель учебного занятия: обоснование темы с указанием значимости для профессиональной подготовки студентов. Знакомство студентов с варикозной болезнью (ВБ), причинами её развития, особенностями клинического течения, дифференциальной диагностикой, оптимальными методами лечения, ведением послеоперационного периода, реабилитацией больных. Задачи Результаты учебной деятельности: преподавателя: Студент должен знать: - Закрепить и углубить - методов диагностики и дифференциальной знания студентов об диагностики и их осложнений; особенностях клиники - расшифровку результатов инструментальнои течения ВБ. диагностических исследований для - Обсудить обоснования диагноза и выбора рационального клиническую лечения; характеристику и - особенности предоперационной подготовки возможные варианты этой категории больных; течения ВБ. - определить характер оперативных - Разъяснить принципы вмешательств и консервативного лечения, знать проведения их особенности; дифференциальной - предупреждать осложнения во время и после диагностики с другими заболеваниями. - Выработать у студентов навыки своевременного раннего выявления и направление больных на специализированные учреждения для лечения до развития грозных осложнений. - Ознакомить студентов принципами новых методов лечения и проведения профилактических мероприятий. Методы и техники обучения Средства обучения Формы обучения Условия обучения Мониторинг и оценка операций; - приобрести определенные практические навыки в обследовании больных с ВБ; - научиться специальным методам обследования. Студент должен уметь: Выполнить практические навыки – приобрести определенные практические навыки в обследовании больных с ВБ, выполнять специальные методы обследования данных больных, определить показания и противопоказания к хирургическим вмешательствам. Метод «снежков»; ситуационные задачи, тесты по теме. Учебные пособия, учебные материалы, слайды, видео и аудиозаписи, история болезни. Индивидуальная работа, коллективная работа в группах, презентации. Аудитория, палата. Устный контроль: контрольные вопросы, выполнение учебных заданий в группах, выполнение практических навыков, письменный контроль: тестирование, самостоятельная работа студентов. 2. Мотивация Внушение студентам необходимости своевременной адекватной операции до развития грозных осложнений, а при их развитии – знакомство с наиболее информативными и современными методами диагностики, хирургического лечения больных, знакомство с возможными осложнениями вне операции и операционного периода, их, профилактикой. Развитие клинического мышления студентов. Выработка современного взгляда на проблему вопроса с позиции мировой медицине и врача общей практики. 3. Межпредметные и внутрипредметные связи Преподавание данной темы базируется на знании студентами основ анатомии, физиологии, патологической физиологии, патологической анатомии, микробиологии, биохимии, терапии, пропедевтики детских болезней, клинической фармакологии. Полученные в ходе занятия знания будут использованы при прохождении ВОП – педиатрии и других клинических дисциплин. 4. Содержание занятия 4.1. Теоретическая часть Варикозная болезнь нижних конечностей это заболевание вен, сопровождающееся увеличением длины и наличием змеевидной извитости подкожных вен, мешковидным расширением их просвета. Оно наблюдается у 27-35% населения. В стационарах больные с варикозным расширением вен составляют 2-3,3% от общего числа хирургических больных. Женщины заболевают в 3 раза чаще, чем мужчины. Этиология и патогенез: предложен ряд теорий для объяснения развития варикозного расширения вен. Сторонники механической теории объясняют возникновение заболевания затруднением оттока крови из нижних конечностей вследствие длительного пребывания на ногах или сдавления вен. В доказательство приводятся статистические данные о сравнительно большой частоте варикозного расширения вен у людей определенных профессий (продавцы, хирурги, грузчики и др.), у людей, страдающих запорами и кашлем, у беременных. Однако с позиций данной теории невозможно объяснить, почему у половины всех больных имеется лишь одностороннее варикозное расширение вен, хотя обе конечности находятся в одинаковых условиях. Сторонники теории клапанной недостаточности считают, что заболевание возникает либо вследствие врожденного отсутствия венозных клапанов, либо вследствие их функциональной недостаточности при недоразвитии. Однако прямых доказательств в пользу врожденной недостаточности клапанов мало. Сторонники нейроэндокринной теории важное значение в развитии варикозного расширения вен придают нарушению (ослаблению) тонуса венозной стенки вследствие гормональной перестройки в организме (беременность, менопауза, период полового созревания и др.). Однако эта теория также не в состоянии исчерпывающе объяснить сложный патогенез болезни, так как у большинства больных варикозное расширение вен не сопровождается нейроэндокринными расстройствами. По мнению некоторых авторов, существенное значение в возникновении варикозного расширения вен имеют наследственные факторы. Так замечено, что данное заболевание довольно часто встречается у людей, у родителей которых было аналогичное заболевание. Ряд исследователей считают, что в развитии варикозного расширения вен ведущая роль принадлежит артериоло-венулярным анастомозам. В норме они имеются у всех людей, но в обычных условиях закрыты и не функционируют. Под влиянием неблагоприятных факторов (профессия, связанная с ортостатическим положением, затрудняющим отток крови из нижних конечностей; сдавление вен опухолями; гормональнонервная перестройка организма при беременности, менопаузе; инфекции и интоксикации; запоры, кашель) артериоло-венулярные анастомозы раскрываются и становятся в функциональном отношении активными. Вследствие этого в вены нижних конечностей начинает поступать большее количество крови под более высоким давлением, просвет вен расширяется, развивается вторичная клапанная недостаточность и появляются варикозные узлы. Приведенные данные свидетельствуют о том, что возникновение варикозного расширения вен обусловлено одновременным воздействием ряда факторов, которые можно разделить на две группы: а) предрасполагающие-врожденные или приобретенные изменения вен; наличие нефункционирующих артериоло-венулярных анастомозов; нейроэндокринные расстройства, понижение тонуса стенок вен; б) производящие-факторы, вызывающие повышение давления в венах нижних конечностей и затруднение оттока венозной крови. Повышение давления в венозных стволах при варикозном расширении вен приводит к недостаточности клапанов в системе коммуникантных вен. В связи с этим кровь из глубоких вен под влиянием мышечных сокращений выталкивается в поверхностные вены. Возникает локальная венозная гипертензия, особенно выраженная в нижней трети голени, над медиальной лодыжкой, где имеются наиболее крупные коммуникантные вены. Повышается давление в венозных отделах микроциркуляции, что ведет к раскрытию артериоло-венулярных анастомозов. В результате этого снижается кровоток в капиллярах, уменьшается перфузия тканей и снабжение их кислородом (локальная гипоксия тканей), возникает патологическая проницаемость капилляров и венул, что сопровождается нарушениями реологических свойств крови. В просвете сосудов уменьшается содержание альбуминов и увеличивается количество крупнодисперсных глобулинов. Это способствует агрегации форменные элементов крови, блокирующих терминальное сосудистое русло. Происходит дальнейшее ухудшение капиллярного кровотока как за счет снижения количества функционирующих капилляров и замедления кровотока по ним, так и сдавления их извне вследствие повышения внутритканевого давления. В перикапиллярном пространстве скапливается значительное количество жидкости, электролитов, форменных элементов крови, плазменного белка. Белок стимулирует развитие соединительной ткани в коже и подкожной клетчатке, вызывает гиалиноз и склероз стенок мелких сосудов и капилляров, вплоть до закрытия их просвета. В тканях нарушаются обменные процессы, что клинически проявляется отеками и развитием трофических расстройств (преульцерозный дерматит, экзема, язвы). Клиника и диагностика: при компенсации венозного кровообращения больные предъявляют жалобы лишь на наличие расширенных вен. Последние обычно отчетливо выявляются в вертикальном положении больных в виде извилистых стволов, узлов, выбухающих сплетений. У 7580% больных поражается ствол и ветви большой подкожной вены, у 5-10% малая подкожная вена; обе вены вовлекаются в патологический процесс у 7- 10% больных. По внешнему виду различают цилиндрическую, змеевидную, мешотчатую и смешанные формы варикозного расширения вен. При пальпации они упругоэластичной консистенции, температура кожи над варикозными узлами выше, чем на остальных участках. В горизонтальном положении больного напряжение вен уменьшается. По мере прогрессирования заболевания присоединяются жалобы на быструю утомляемость, чувство тяжести и распирания в ногах, судороги в икроножных мышцах, парестезии, отеки голеней и стоп. Отеки обычно возникают к вечеру после ходьбы и длительного стояния на ногах, полностью исчезают к утру следующего дня после ночного отдыха. Со временем появляются пигментация кожных покровов нижней трети голени, более выраженная над внутренней лодыжкой, кожа теряет свою эластичность, становится блестящей, сухой, легкоранимой, плотно спаянной со склеротически измененной подкожной жировой клетчаткой. Осложнения варикозного расширения вен: трофические язвы, острые тромбофлебиты расширенных вен, кровотечения из варикозных узлов. Язвы, как правило, возникают на внутренней поверхности нижней трети голени, в надлодыжечной области. Их появлению нередко предшествует дерматит, сопровождающийся мокнущей экземой и мучительным зудом. Язвы обычно одиночные, но могут быть и множественные, как правило, плоские, дно их ровное, края неправильно очерчены, пологие, выделения скудные, серозные или гнойные. Длительно не заживающие и рецидивирующие язвы приносят больным мучительные страдания. Язвы становятся особенно болезненными при присоединении инфекции. Нарастает индурация подкожной клетчатки. Больные не могут долго стоять и ходить из-за ощущения тяжести в ногах, быстро устают. При развитии острого тромбофлебита появляется болезненное уплотнение по ходу расширенной вены, затруднение при ходьбе. При обследовании обращает на себя внимание гиперемия кожных покровов над тромбированными венами, которые пальпируются в виде плотных болезненных тяжей. Разрыв варикозно-расширенной вены может происходить от самых ничтожных повреждений истонченной и спаянной с веной кожи. Кровь изливается струей из лопнувшего узла; иногда кровопотеря может быть довольно значительной. Диагностика варикозного расширения вен при правильной оценке жалоб, анамнестических данных и результатов объективного исследования не представляет существенных трудностей. Важное значение для точного диагноза имеют пробы, отражающие функциональное состояние различных звеньев венозной системы. О состоянии клапанного аппарата поверхностных вен позволяют судить пробы Троянова-Тренделенбурга. Проба Троянова-Тренделенбурга. Больной, находясь в горизонтальном положении, поднимает ногу кверху. Поглаживая от стопы к паху, врач способствует опорожнению поверхностных вен. После этого сдавливают большую подкожную вену у места ее впадения в бедренную и, не отнимая пальца, просят больного встать. Ствол большой подкожной вены вначале остается пустым. Однако через 20-30 с видно, что варикозные узлы на голени начинают наполняться кровью снизу вверх. Пока палец продолжает сдавливать ствол, наполнение узлов не бывает таким напряженным, каким оно было до исследования. Только после отнятия пальца вена быстро наполняется кровью сверху вниз и напряжение узлов увеличивается. Положительный симптом Троянова-Тренделенбурга указывает на недостаточность венозных клапанов и, в частности, остиального клапана, расположенного в месте перехода большой подкожной вены в бедренную. При проведении данной пробы сдавление вены можно осуществлять и жгутом, накладываемым в верхней трети бедра. Для оценки состоятельности клапанного аппарата коммуникантных вен используют пробу Пратта-2, трехжгутовую пробу Шейниса и пробу Тальмана. Проба Пратта-2. В положение больного лежа после опорожнения подкожных вен на ногу, начиная со стопы, накладывают эластичный бинт, сдавливающий поверхностные вены. На бедро под пупартовой связкой накладывают жгут. После того как больной встанет на ноги, под самым жгутом накладывают второй резиновый бинт. Затем первый-нижний-бинт снимают виток за витком, а верхним обвивают конечность книзу так, чтобы между бинтами оставался промежуток в 5-6 см. Быстрое наполнение варикозных узлов на свободном от бинтов участке указывает на наличие здесь коммуникантных вен с недостаточными клапанами. Их отмечают раствором бриллиантового зеленого. Трехжгутовая проба В. Н. Шейниса. Больного укладывают на спину и приподнимают ему ногу, как при пробе Троянова-Тренделенбурга. После того как подкожные вены спадутся, накладывают три жгута: в верхней трети бедра (вблизи паховой складки), на середине бедра и тотчас ниже колена. Больному предлагают встать на ноги. Быстрое набухание вен на каком-либо участке конечности, ограниченном жгутами, указывает на наличие в этом отделе коммуникантных вен с несостоятельными клапанами. Быстрое наполнение варикозных узлов на голени свидетельствует о наличии измененных коммуникантных вен ниже жгута. Перемещая последний вниз по голени (при повторении пробы), можно более точно локализовать их расположение. Проба Тальмана. Вместо трех жгутов используют один длинный (2-3 м) жгут из мягкой резиновой трубки, который накладывают на ногу по спирали снизу вверх; расстояние между витками жгута должно быть 5-6 см. Представление о проходимости глубоких вен дают маршевая проба Дельбе-Пертеса и проба Пратта-1. Маршевая проба. Больному в положении стоя, когда у него максимально наполняются подкожные вены, на бедро накладывают жгут, сдавливающий только поверхностные вены. Затем просят больного походить или помаршировать на месте в течение 3-5 мин. Если при этом подкожные вены спадаются, значит, глубокие вены проходимы. Если вены после ходьбы не запустевают, результат пробы надо оценивать осторожно, так как он не всегда указывает на непроходимость глубоких вен, а может зависеть от неправильного проведения пробы (сдавление глубоких вен чрезмерно тугоналоженным жгутом), наличия ниже жгута несостоятельных коммуникантных вен, от наличия резкого склероза вен, препятствующего спадению их стенок. Проба Пратта-1. После измерения окружности голени больного укладывают на спину и поглаживанием по ходу вен опорожняют их от крови. На ногу (начиная снизу) туго накладывают эластичный бинт, чтобы надежно сдавить подкожные вены. Больному предлагают ходить в течение 10 мин. Появление боли указывает на поражение глубоких вен. Увеличение окружности голени после ходьбы при повторном измерении также свидетельствует о непроходимости глубоких вен. Для выбора стратегии и тактики лечения варикозной болезни необходимо решить следующие диагностические задачи: уточнить причину варикозного расширения вен (варикозная или постромбофлебетическая болезнь); оценить состояние глубоких вен (их проходимость и состоятельность клапанов); обнаружить рефлюкс через сафено-бедренное и сафено-подколенное соустья; определить состояние клапанного аппарата стволов большой и малой подкожных вен; выявить наличие и локализовать недостаточные перфорантные вены. Только объективное и точное решение этих задач позволяет выбрать адекватный способ лечения и гарантирует от тактических ошибок. Указанную информацию можно получить с помощью специальных методов исследования: ультразвуковых, радионуклидных и рентгеноконтрастных. Лидирующую роль в настоящее время играют неинвазивные диагностические методики. Ультразвуковая допплерография (УЗДГ). Первоначально ультразвуковой зонд устанавливают в проекции бедренной вены на границе верхней и средней третей бедра (ниже устья глубокой вены бедра). Если на высоте пробы Вальсальвы регистрируется ретроградная волна крови, то у пациента имеется клапанная недостаточность бедренной вены. Затем датчик прибора смещают медиальнее и устанавливают в проекции большой подкожной вены. Точность наводки ультразвукового пучка достигается легкой перкуссией в проекции ствола большой подкожной вены, благодаря которой кровоток по ней усиливается и регистрируется прибором в виде волнообразных всплексов. Затем выполняют пробу Вальсальвы, выслушивание шума при которой указывает на регургитацию крови и свидетельствует о недостаточности остиального и стволовых клапанов большой подкожной вены. Следующим этапом является обследование подколенной и малой подкожной вен, для чего пациента переворачивают на живот. Особенностью этого этапа диагностики является то, что наряду с дыхательной пробой необходимо проводить проксимальную компрессию мышц бедра. Благодаря этому с большей достоверностью выявляется клапанная недостаточность малой подкожной вены. Совпадение проекций приустьевого отдела малой подкожной и подколенной вен может обусловить диагностические ошибки. Для их исключения малую подкожную вену необходимо выслушивать не только в подколенной ямке, но и в верхней трети голени по средней линии. Набольшие трудности возникают при сочетании клапанной недостаточности подколенной и малой подкожной вен. В этой ситуации помощь оказывает следующий приём: пережимают приустьевой отдел малой подкожной вены более сильной компрессией датчика (или резиновым жгутом) и повторяют проксимальную мануальную пробу. Ослабление ретроградной волны крови при этом указывает на сочетанное поражение поверхностной и глубокой вен. В случае сомнений в правильности полученных данных повторяют обследование в вертикальном положение больного. При ультразвуковом ангиосканировании оценивается выраженность и распространенность варикозного расширения, наличие признаков тромбоза или его последствий в глубоких и поверхностных венах, оценка состоятельности клапанного аппарата глубоких, поверхностных и коммуникантных вен, определение степени клапанной недостаточности и ее распространенности. При визуальной оценки в В-режиме определяется неравномерное расширение просвета изменение траектории хода поверхностные вен, повышение эхогенности их стенок, при присоединении тромботического поражения – наличие тромбов в просвете вен. Исследование в цветовом и спектральном допплеровском режимах позволяет уточнить характер гемодинамических расстройств и оценить степень клапанной недостаточности. При ультразвуковой оценки результатов хирургического лечения (частичной или полной перевязке ствола (ветвей) подкожных вен, их лазерной коагуляции, склеротерапии) обращают внимание на полноценность удаления (облитерации) пораженной вены и измененных перфорантных вен, наличие тромботических осложнений в глубокой венозной системе, наличие и состояние культи подкожной вены. Некоторые ограничения возникают в случаях мультиперфорантной недостаточности, когда для картирования 8 и более недостаточных перфорантных вен требуются большие временные и физические затраты. Кроме этого, эффективность и диагностическая достоверность ангиосканирования снижаются при лимфатической недостаточности (рассеивание ультразвукового пучка гиперплазированной лимфоидной тканью) и в случаях открытых трофических язв, делающих нежелательным контакт датчика с язвенной поверхностью. В этих ситуациях оправдано использование флебографии. Флебография позволяет судить о характере изменений и проходимости глубоких вен, оценить состояние клапанного аппарата глубоких и коммуникантных вен. Необходимость в этом исследовании особенно остро возникает в тех случаях, когда клинические данные и функциональные пробы не дают четкого представления о функции вен. В настоящее время обычно применяют прямую внутривенную флебографию, которая бывает дентальной и проксимальной. При дистальной флебографии контрастное вещество (верографин, урографин, ультравист и др.) вводят в одну из вен тыла стопы или медиальную краевую вену. Чтобы контрастировались глубокие вены, в нижней трети голени, над лодыжками, накладывают резиновый жгут. Исследование целесообразно проводить в вертикальном положении больного с использованием функциональных проб (функционально-динамическая флебография). Применяют серийную рентгенографию: первый снимок делают сразу же после инъекции (фаза покоя), второй-при напряженных мышцах голени в момент подъема больного на носки (фаза мышечного напряжения), третий-после 10-12 приподниманий на носках (фаза релаксации). В норме в первых двух фазах контрастное вещество заполняет глубокие вены голени и бедренную вену. На снимках видны гладкие правильные контуры указанных вен, хорошо прослеживается их клапанный аппарат. В третьей фазе вены полностью опорожняются от контрастного вещества. На флебограммах по задержке контраста удается четко определить локализацию несостоятельных коммуникантных вен. При проксимальной флебографии контрастное вещество вводят непосредственно в бедренную вену путем либо пункции, либо катетеризации через подкожную вену по Сельдингеру. Она позволяет уточнить состояние клапанного аппарата бедренной вены и проходимость подвздошных вен. Термография помогает обнаружить невидимые глазом участки расширенных вен, уточнить локализацию несостоятельных коммуникантных вен. На термограммах расширенные вены определяются в виде светлых участков на более сером фоне. В формулировке развернутого клинического диагноза первичного варикозного расширения вен нижних конечностей должны быть отражены особенности клинического течения (неосложненное, осложненное), конкретно указаны вены с несостоятельным клапанным аппаратом (поверхностные, коммуникантные, глубокие или те и другие), определена стадия заболевания (компенсации, декомпенсации). Дифференциальный диагноз: следует проводить в первую очередь с посттромбофлебитическим синдромом, для которого характерны указания на перенесенный тромбоз глубоких вен, стойкий отек пораженной конечности, «рассыпной» тип расширения вен, большую выраженность трофических расстройств. Важны результаты функциональных проб, позволяющие заподозрить нарушения проходимости глубоких вен. Данные УЗДГ, ультразвукового ангиосканирования и флебографии дают возможность уточнить диагноз. Необходимо исключить компенсаторное варикозное расширение поверхностных вен вследствие сдавления подвздошных вен опухолями, исходящими из органов брюшной полости и таза, тканей забрюшинного пространства, врожденные заболевания-синдромы Паркса Вебера и Клиппеля-Треноне. Отсутствие гипертрофии и удлинения пораженной конечности, гипертрихоза, пульсации расширенных вен и систолического шума над их проекцией позволяет исключить синдром Паркса Вебера. Можно исключить и синдром Клиппеля-Треноне на основании характерной для него триады симптомов: сосудистых пигментных пятен на коже нижней конечности, извитых и резко расширенных вен преимущественно по латеральной поверхности конечности, увеличения объема и длины конечности. Аневризматическое расширение большой подкожной вены у соустья с бедренной может быть принято за бедренную грыжу. Лечение. Применяющиеся способы лечения можно разделить на консервативные, склерозирующие, хирургические. Консервативное лечение преследует профилактику дальнейшего развития заболевания. Проведение консервативного лечения оправдано во всех случаях, когда имеются противопоказания к применению других способов, при отказе больных от оперативного лечения, у людей, страдающих облитерирующими заболеваниями, у беременных. Больным необходимо рекомендовать бинтование пораженной конечности эластичным бинтом или ношение эластичных чулок. Им следует носить удобную обувь на невысоком каблуке, избегать длительного стояния, тяжелых физических напряжений. Если по характеру работы приходится длительное время сидеть, пораженной ноге надо придать горизонтальное положение. Целесообразно через каждые 1-1 ½ ч немного походить или 10-15 раз подняться на носки. Возникающие при этом сокращения икроножных мышц улучшают кровообращение, усиливая венозный отток. Существенная роль в предупреждении дальнейшего развития варикозного расширения вен принадлежит лечебной физкультуре; при неосложненных формах полезны водные процедуры, особенно плавание, теплые (не выше 30-35°С) ножные ванны из 5-10% раствора хлорида натрия. Склерозирующая терапия заключается во введении в варикозные узлы или расширенные вены склерозирующих растворов (этоксисклерола,фибровейна, тромбовара и др.). В ответ возникает деструкция интимы. Процесс заканчивается склеиванием стенок вен, облитерацией просвета их с образованием плотного фиброзного тяжа. Пункцию вены производят в вертикальном положении больного или в положении сидя. Сразу после пункции ноге придают горизонтальное или возвышенное положение и производят инъекцию раствора в запустевшую вену по методу воздушного блока (препарат вводят вслед за 1-2 мл воздуха). Место инъекции прижимают марлевым шариком или поролоновой губкой, на конечность накладывают эластичный бинт. Больному предлагают ходить .в течение 2-3 ч. Склерозирующая терапия должна применяться по строгим показаниям: а) для облитерации отдельных узлов или участков расширенных вен в начальной стадии заболевания при отрицательном симптоме ТрояноваТренделенбурга; б) для облитерации отдельных узлов и мелких вен, оставшихся после удаления основных, наиболее крупных, вен на бедре и голени; в) в виде комбинированного лечения (склерозирование боковых ветвей поверхностных вен перед операцией). Не рекомендуется применять лечение склерозирующими растворами у больных с резко выраженным расширением просвета вен при наличии тромбофлебита, облитерирующих и гнойничковых заболеваний. Хирургическое вмешательство является единственным радикальным методом лечения больных с варикозным расширением вен нижних конечностей. Противопоказанием к его применению является наличие у больных тяжелых сопутствующих заболеваний сердечно-сосудистой системы, легких, печени и почек, исключающих возможность выполнения любой операции. Хирургическое лечение не показано в период беременности, у дряхлых стариков, у больных с гнойными заболеваниями различного происхождения. Операцию начинают с перевязки основного ствола большой подкожной вены у места впадения в бедренную вену (операция Троянова-Тренделенбурга или кроссэктомия) и ее добавочных ветвей. Оставление длинной культи большой подкожной вены с ее притоками является одной из причин рецидивов. Особое внимание должно быть уделено пересечению добавочных венозных стволов, несущих кровь от медиальной и латеральной поверхности бедра; оставление их также является частой причиной рецидивов. Удаление большой подкожной вены целесообразнее производить по методу Бэбкокка. С этой целью в дистальный отдел пересеченной большой подкожный вены вводят зонд Бэбкокка или аналогичные ему инструменты. Иногда зонд удается продвинуть до верхней трети голени и ниже. Через небольшой разрез над нижним концом инструмента обнажают вену, пересекают ее и выводят конец инструмента в рану. Подтягиванием за него удается удалить весь венозный ствол. Желательно использовать зонд Гризенди, имеющий на верхнем конце конический наконечник с острым нижним краем. При подтягивании все боковые ветви большой подкожной вены пересекают на одном уровне, а удаляемая вена собирается в виде гармошки под коническим наконечником. По ходу извлеченной вены кладут ватно-марлевый валик, а конечность туго бинтуют эластичным бинтом. Сильно извитые участки вен, которые нельзя удалить по Бэбкокку, целесообразно иссекать через небольшие разрезы по Нарату. При этом подкожную клетчатку между двумя разрезами «тоннелируют» с помощью зажима, что значительно облегчает выделение вены. Обязательной является перевязка несостоятельных коммуникантных вен, которые чаще всего локализуются на внутренней поверхности голени, в надлодыжечной области. При отсутствии трофических расстройств оправдана надфасциальная перевязка коммуникантных вен по Коккету. Выраженные трофические изменения кожи и подкожной клетчатки не позволяют отыскать коммуникантные вены без значительной отслойки подкожной клетчатки в стороны. Это вызывает нарушения лимфо- и кровообращения в области операционного разреза, что приводит к лимфорее и некрозу краев раны в послеоперационном периоде. У таких больных целесообразна субфасциальная перевязка коммуникантных вен по Линтону. Операцию производят из разреза по внутренней поверхности голени длиной 12-15 см. Рассекают кожу, подкожную клетчатку, собственную фасцию голени; отыскивают, перевязывают и пересекают коммуникантные вены. Целость глубокой фасции восстанавливают путем сшивания ее край в край или в виде дубликатуры. При наличии индурации кожи и подкожной клетчатки на внутренней и наружной сторонах голени следует выполнить субфасциальную перевязку коммуникантных вен из разреза по задней поверхности голени (по Фелдеру). Этот доступ позволяет избежать манипуляций на измененных тканях и дает возможность перевязать как внутреннюю, так и наружную группы перфорантных вен голени. После операции ноге больного придают возвышенное положение. Со 2-го дня на голень накладывают эластичный бинт и больному разрешают ходить. На 3-й сутки после вмешательств по поводу неосложненных форм варикозного расширения вен больные могут быть выписаны на амбулаторное лечение под наблюдение врача-хирурга. Швы снимают на 7-8-е сутки. Эластичный бинт рекомендуется носить в послеоперационном периоде в течение 8-12 нед. 4.2. Используемый на данном занятии новые педагогические технологии ИСПОЛЬЗОВАНИЕ МЕТОДА «СНЕЖКОВ» Группа делится на 2 малые группы, и их усаживают друг против друга. Преподаватель задает вопрос. Например, перечислите пробы для определения проходимости вен н/конечностей. Каждый студент из обеих малых групп поочередно с каждой группы по одному отвечают на вопрос (перечисляют пробы). При этом для начала ответа студенту отводится короткий интервал времени (10-15 секунд). При правильном ответе записывается балл группе в составе, которого имеется отвечающий студент. При неправильном ответе – балл не зачисливается, а ход передается группе«сопернице». Кроме того, при исчерпывании лимита времени для ответа, также ход переходит команде-«сопернице». Победит та группа, которая наберет максимальный бал, а студентам этой группы выставляется повышенные оценки. Педагог оценивает знание каждого студента: 100-86% - отличный, 8571% - хорошо, 70-56% - удовлетворительно, 55% и ниже – неудовлетворительно. 4.3. Аналитическая часть Ситуационные задачи: 1. У больной 55 лет на 3 день после операции резекции желудка по Бильрот-I внезапно появились загрудинные боли, затруднение дыхания, сердцебиение, цианоз лица, шеи. При осмотре на нижних конечностях имеются варикозно-расширенные вены. I. О каком осложнении можно подумать II. Какова должна была быть правильная послеоперационная тактика ее ведения. 2. Больная 40 лет поступила в хирургический приемный покой с наличием кровотечения из нижней конечности. Со слов больной кровотечение появилось внезапно при расчесе ног. Врач скорой помощи наложил жгут выше этого участка. При осмотре на нижних конечностях имеются варикозно-расширенные вены, кровотечение продолжается. I. Правильно ли поступил врач скорой помощи. II. Какова была бы Ваша тактика в этом случае. 3. Больной 25 лет, в течении 5 лет страдает варикозной болезнью. В течении недели отмечает диарею до 4 раз в сутки. Вчера появилось покраснение и боль по ходу вен в нижней трети бедра, которое сегодня увеличилось и покраснение поднялось выше. I. Ваш диагноз и причина этого состояния. II Ваша тактика лечения III Какие могут быть осложнения при несвоевременном лечении 4. Больной 56 лет поступил с жалобами на боли и отек голени и бедра, варикозное расширение подкожных вен, выпадение волос и гиперпигментацию кожи, индурацию подкожной клетчатки, дерматит, экзему, изъязвление. В прошлом перенесла илеофеморальный тромбоз. I. Ваш предварительный диагноз: II. Какое хирургическое лечение можно выполнить этому больному: Тесты по теме Назовите 5 фактора происхождения ВРВ нижних конечностей: 1.наследственные 2.бытовые 3.профессиональные 4.инфекционные болезни 5.беременность, роды 3 вида ВРВ в зависимости от вида патологического сброса крови из глубоких вен в поверхностные: 1.ВРВ с высоким вено-венозным сбросом 2.ВРВ с низким вено-венозным сбросом 3.ВРВ со смешанным вено-венозным сбросом Назовите 3 клинические стадии ВРВ: 1.компенсации 2.субкомпенсации 3.декомпенсации 4 основных симптома ВРВ в стадии компенсации: 1.умеренное чувство тяжести в ноге 2.чувство полноты и усталости в положении стоя 3.изредка судороги мышц голени 4.наличие варикозно расширенных вен 4 основных симптома ВРВ в стадии субкомпенсации: 1.боли при ходьбе 2.зуд кожи 3.цианоз, отечность, пигментация кожи стопы и голени 4.наличие варикозно расширенных вен 5 основных симптомов ВРВ в стадии декомпенсации: 1.распирающие боли при ходьбе 2.чувство онемения 3.кожный зуд 4.цианоз, стойкие, не исчезающие отеки 5.наличие варикозно расширенных вен 3 основных осложнения ВРВ: 1.склероз 2.трофические язвы 3.тромбофлебиты 3 наиболее часто применяемые функциональные пробы при ВРВ: 1.Броди-Троянова-Тренделенбурга 2.Дельбе-Пертеса - маршевая 3.Пратта-I Назовите 2 основных вида флебографии при ВРВ: 1.дистальная 2.проксимальная 4 вида операций, производимых при ВРВ: 1.способ Бебкокка 2.способ Нарата 3.электрическая коагуляция ВРВ 4.склеротерапия ВРВ Назовите 3 венозных коллектора нижних конечностей: 1.поверхностные вены 2.коммуникантные вены 3.глубокие вены Назовите 2 поверхностные вены нижних конечностей: 1.большая подкожная вена 2.малая подкожная вена Назовите 3 пары вен, входящих в систему глубоких вен голени: 1.передние большеберцовые 2.задние берцовые 3.малоберцовые Какие 2 пробы позволяют судить о состоянии клапанного аппарата поверхностных вен нижних конечностей? 1.проба ТрояноваТренделенбурга, 2.проба Гаккенбруха. Назовите 3 пробы, которые используют для оценки состоятельности клапанного аппарата коммуникантных вен нижних конечностей: 1.проба Пратта II 2.проба Шейниса 3.проба Тальмана Какие 2 пробы дают представление о проходимости глубоких вен? 1.проба Дельбе - Пертеса 2.проба Пратта I С какими 4 заболеваниями следует проводить дифференциальный диагноз варикозно расширенных вен нижних конечностей? 1.посттромбофлебитический синдром 2.синдром Паркс-Вебера-Рубашова 3.синдром Клиппеля-Треноне 4.венозные гемангиомы Определение варикозного расширения вен: 1.стойкое необратимое расширение и удлинение вен в результате грубых патологических изменений венозных стенок и клапанного аппарата 5 основных противопоказаний к хирургическому лечению ВРВ нижних конечностей: 1.сердечно-сосудистая недостаточность 2.печеночно-почечная недостаточность 3.гнойные заболевания различного происхождения 4.беременность 5.дряхлая старость Противопоказания к выполнению склеротерапии при ВРВ нижних конечностей: 1.выраженное расширение вен нижних конечностей 2.тромбофлебиты нижних конечностей 3.облитерирующие заболевания артерий нижних конечностей 4.гнойничковые заболевания 5. Практическая часть Выполнение задания по практическим навыкам (проведение венозных проб для определения проходимости поверхностных и глубоких вен нижних конечностей). 1. ПРОВЕДЕНИЕ ВЕНОЗНЫХ ПРОБ Цель: определение проходимости поверхностных конечности (проба Троянова - Тренделенбурга). Показания: варикозная болезнь нижних конечностей. Оснащение: жгут. Проводимые шаги: вен нижней № 1. 2. 3. 4. 5. 6. 7. Мероприятие Придать больному горизонтальное положение и поднять больную ногу кверху Поглаживая от стопы к паху, опорожнить поверхностные вены конечности Сдавить большую подкожную вену у места ее впадения в бедренную вену (или накладывают жгут) Не отнимая пальца, попросить больного встать Наблюдают за наполнением кровью вен снизу вверх Снимают палец (жгут) с места сдавления Дальше наблюдают за наполнением кровью вен снизу вверх Всего Не выполнил (0 баллов) Полностью правильно выполнил 0 10 0 20 0 20 0 10 0 10 0 20 0 10 0 100 2. ПРОВЕДЕНИЕ ВЕНОЗНЫХ ПРОБ Цель: определение проходимости глубоких вен нижней конечности (проба Дельбе-Пертеса). Показания: варикозная болезнь нижних конечностей. Оснащение: эластичный бинт, жгут. Проводимые шаги: Полностью Не выполнил № Мероприятие правильно (0 баллов) выполнил Больной находится в вертикальном 1. 0 10 положении На исследуемую конечность в средней трети бедра накладывают резиновый жгут 2. или манжетку от аппарата для измерения 0 20 артериального давления при цифрах не более 60-80 ммрт.ст. Больного просят быстро ходить или 3. 0 20 маршировать на месте в течение 5-10 мин 4. Наблюдают за наполнением кровью вен 0 10 Если напряжение подкожных вен уменьшается или они спадаются 5. 0 20 полностью, глубокие вены проходимы, проба считается положительной 6. При появлении боли в икроножных 0 20 мышцах, отсутствии опорожнения подкожных вен следует думать о нарушении анатомической полноценности глубоких вен Всего 0 100 6.Формы контроля знаний, навыков и умений 1. Устный; 2. Письменный; 3. Решение ситуационных задач; 4. Демонстрация освоенных практических навыков. № 1. 2. 3. 7. Критерии оценки текущего контроля Успеваемость Оценка Уровень знаний студента в% 96-100% Отлично Полный правильный ответ на “5” вопросы. Подводит итоги и принимает решения, творчески мыслит, самостоятельно анализирует. Ситуационные задачи решает правильно, с творческим подходом, с полным обоснованием ответа. Активно, творчески участвует в интерактивных играх, правильно принимает обоснованные решения и подводит итоги, анализирует. 91-95% Отлично Полный правильный ответ на “5” вопросы. Творчески мыслит, самостоятельно анализирует. Ситуационные задачи решает правильно, с творческим подходом, с обоснованием ответа. Активно, творчески участвует в интерактивных играх, правильно принимает решения. 86- 90% Отлично Поставленные вопросы освещены “5” полностью, но есть 1-2 неточности в ответе. Самостоятельно анализирует. Неточности при решении ситуационных задач, но при правильном подходе. Активно участвует в интерактивных играх, принимает правильные решения. 4. 81-85% Хорошо “4” 5. 76-80% Хорошо “4” 6. 71-75% Хорошо “4” 7. 66-70% Удовлетворительно “3” 8. 61-65% Удовлетворительно “3” 9. 55-60% Удовлетворительно “3” 10. 50-54% Недовлетворительно Поставленные вопросы освещены полностью, но есть 2-3 неточности, ошибки. Применяет на практике, понимает суть вопроса, рассказывает уверенно, имеет точные представления. Ситуационные задачи решены правильно, но обоснование ответа недостаточно полно. Активно участвует в интерактивных играх, правильно принимает решения. Правильное, но неполное освещение вопроса. Понимает суть вопроса, рассказывает уверенно, имеет точные представления. Активно участвует в интерактивных играх. На ситуационные задачи дает неполные решения. Правильное, но неполное освещение вопроса. Понимает суть вопроса, рассказывает уверенно, имеет точные представления. На ситуационные задачи дает неполные решения. Правильный ответ на половину поставленных вопросов. Понимает суть вопроса, рассказывает уверенно, имеет точные представления только по отдельным вопросам темы. Ситуационные задачи решены верно, но нет обоснования ответа. Правильный ответ на половину поставленных вопросов. Рассказывает неуверенно, имеет точные представления только по отдельным вопросам темы. Допускает ошибки при решении ситуационных. Ответ с ошибками на половину поставленных вопросов. Рассказывает неуверенно, имеет частичные представления по теме. Ситуационные задачи решены неверно. Правильный ответ на 1/3 поставленных вопросов. “2” 11. 46-49% Неудовлетворительно “2” 12. 41-45% Неудовлетворительно “2” 13. 36-40% 14. 31-35% Неудовлетворительно “2” Неудовлетворительно “2” № 1 2 3 4 5 6 Ситуационные задачи решены неверно при неправильном подходе. Правильный ответ на 1/4 поставленных вопросов. Ситуационные задачи решены неверно при неправильном подходе. Освещение 1/5 поставленных вопросов с ошибками. Дает неполные и частично неправильные ответы на вопросы. Освещение 1/10 части вопросов при неверном подходе. На вопросы не дает ответов. 8. Технологическая карта занятия Этапы занятия Формы занятия Вводное слово преподавателя (обоснование темы) Обсуждение темы практического занятия, оценка исходных знаний студентов с использованием новых педагогических технологий (малые группы, ситуационные задачи, деловые игры, слайды, видеофильмы и др.) Подведение итогов обсуждения Предоставление студентам наглядных пособий и дача пояснений к ним, осмотр тематических больных Самостоятельная работа студентов по усвоению практических навыков Выяснение степени достижения цели занятия на основании освоенных теоретических знаний и по результатам практической работы и с учётом этого оценка деятельности группы Опрос, объяснение Продолжительность в мин. 15 75 15 30 45 Устный опрос, письменный опрос, тесты, проверка результатов практической работы, дискуссия обсуждение. 75 7 Заключение преподавателя по данному занятию. Оценка знаний студентов по 100 балльной системе и её оглашение. Дача задания на следующее занятие (комплект вопросов) Информация, вопросы для самостоятельной подготовки 15 9. Контрольные вопросы 1. Дайте определение варикозной болезни. 2. Основные осложнения ВБ. 3. Клиническая картина тромбофлебита поверхностных вен нижних конечностей. 4. В каких случаях при остром тромбофлебите поверхностных вен нижних конечностей показано срочное оперативное вмешательство. 5. Назовите основные моменты консервативной терапии при тромбофлебите поверхностных вен нижних конечностей. 6. Формы варикозного расширения вен нижних конечностей по внешнему виду. 7. При какой форме острого тромбофлебита поверхностых вен показана срочная операция Троянова-Тренделенбурга? 8. Назовите признаки характерные для коммуникантных вен. 9. Центростремительному движению крови в венах нижних конечностей способствуют. 10.Стадия компенсации варикозной болезни может проявляться 4 признаками. 11.Стадия декомпенсации варикозной болезни без трофических нарушений проявляется 4 признаками. 12.Стадия декомпенсации варикозной болезни с трофическими нарушениями проявляется 4 признаками. 10. Рекомендуемая литература I. Основная: 1. Хирургик касаликлар. Ш.И.Каримов. Тошкент, 2005. 2. Хирургические болезни. Ш.И.Каримов. Ташкент, 2005. 3. Hirurgik kasalliklar. Sh.I.Karimov. Toshkent, 2011. 4. Хирургик касаликлар. Ш.И.Каримов, Н.Х.Шамирзаев. Тошкент, 1995. 5. Хирургические болезни. Под ред. М.И.Кузина. Медицина, 2002. 6. Методическое пособие по госпитальной хирургии. Назыров Ф.Г. с соавт. Ташкент, 2004. 7. Клиническая хирургия. Под ред. Ю.М.Панцырева. Москва, «Медицина», 1988. 8. Справочник практического врача (в 3х томах). А.Воробьев. 1990. 9. Клиническая хирургия. Р.Конден, Л.Нейхус. Москва, «Практика», 1998. 10. Справочник-путеводитель практикующего врача. Ф.Г.Назиров, И.И.Денисов, Э.Г.Улугбеков. Москва, 2000. 11. Руководство по хирургии. Под ред. Б.В.Петровского. (в 12 томах). Москва, «Медицина», 1959-1966. II. Дополнительная: 12. Практическое руководство по хирургическим болезням. В.Г.Астапенко. Минск, 2004. 13. 50 лекции по хирургии. В.С.Савельев. Москва, 2004. 14. Основы оперативной хирургии. Под ред. С.А.Симбирцева. 2002. 15. Диагностический справочник хирурга. В.Н.Астафуров. 2003. 16. Хирургическая операция. Расстройство гомеостаза, предоперационная подготовка. И.Я.Макшанов. 2002. 17. Адреса в Интернете по теме лекции: www.rmj.net; www.consiliummedicum.com; www.mediasphera.ru; www.medmore.ru; www.medilexicom.com; www.encicloperdia.com.