Инфекционный эндокардит
реклама

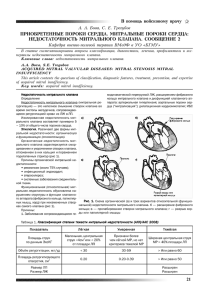
Инфекционный эндокардит Б.С. Белов, Г.М. Тарасова ГУ Институт ревматологии РАМН, Москва Инфекционный эндокардит (ИЭ) – заболевание инфекционной природы с первичной локализацией возбудителя на клапанах сердца, пристеночном эндокарде, реже – на эндотелии аорты и крупных артерий, протекающее с возможной генерализацией септического процесса и развитием иммунопатологических проявлений. В XXI веке проблема ИЭ сохраняет свою актуальность. Несмотря на активную разработку и широкое внедрение в клиническую практику новых антибактериальных препаратов и кардиохирургических технологий, ИЭ по-прежнему остается нозологической формой, характеризующейся нарастающей частотой и высокой летальностью. Средний возраст заболевших составляет 43–50 лет. В последнее время отмечается четкая тенденция к нарастанию частоты заболевания у лиц пожилого и старческого возраста. Этиология В доантибиотическую эру ведущие позиции в этиологии ИЭ занимали зеленящие стрептококки (Str. Viridans), на долю которых приходилось до 90% случаев заболевания. С начала 70-х годов прошлого века, наряду с широким внедрением в клиническую практику антибиотиков, нарастанием числа инвазивных диагностических и лечебных манипуляций, интенсивным развитием кардиохирургии и, с другой стороны, распространением потребления наркотиков, существенно повысилась этиологическая роль стафилококков и грамотрицательных микроорганизмов. Длительное (в ряде случаев – необоснованное) лечение антибиотиками, глюкокортикоидами и цитостатиками, более широкое применение парентерального питания привели в последние годы к нарастанию частоты грибкового ИЭ. Развитие и усовершенствование микробиологических и серологических методов исследования позволили выявить целый ряд редких возбудителей ИЭ (риккетсии, хламидии, легионеллы, бруцеллы). Таким образом, современный ИЭ представляет собой полиэтиологичное заболевание, возникновение и развитие которого может быть обусловлено возбудителями, составляющими чрезвычайно обширный перечень, пополняемый практически ежегодно. Патогенез Возникновение и развитие ИЭ обусловлены тремя группами предрасполагающих факторов (табл. 1). На первом этапе патогенеза ИЭ ведущую роль играет турбулентность кровотока и нарушения целостности эндотелия сердечных клапанов и пристеночного эндокарда, обусловленные перечисленной патологией, что приводит к формированию асептических вегетаций, состоящих из тромбоцитов и фибрина (небактериальный тромбоэндокардит). Впоследствии во время транзиторной бактериемии, возникающей при экстракции зуба, тонзиллэктомии, других инвазивных манипуляциях, а также без видимых причин, происходит инфицирование тромбовегетаций с формированием бородавчатых разрастаний, деструкцией клапанов и развитием эмболий. В дальнейшем, по причине уже стойкой бактериемии, развивается гиперстимуляция гуморального и клеточного иммунитета и “запускаются” иммунопатологические механизмы воспаления. Классическая клиническая картина ИЭ. Таблица 1. Факторы, предрасполагающие к развитию ИЭ I. Кардиогенные факторы • клапанные протезы (включая биопротезы и аллотрансплантаты) • перенесенный инфекционный эндокардит • врожденные и приобретенные пороки сердца • гипертрофическая кардиомиопатия (обструктивная) • пролапс митрального клапана II. Факторы, способствующие возникновению бактериемии • медицинские манипуляции (стоматологические, хирургические, урогинекологические, гастроэнтерологические, катетеры центральных вен и т.д.) • внутривенное употребление наркотиков • очаговая инфекция • травмы, ранения III. Заболевания и общие состояния, сопровождающиеся снижением естественного иммунитета • сахарный диабет • наркомания, токсикомания (в том числе алкоголизм ) • ВИЧ-инфекция • онкопатология • длительная терапия иммуносупрессивными препаратами • дистрофии, переохлаждения • пожилой возраст Клиническая диагностика эндокардита Ведущий клинический синдром заболевания – эндокардит с быстрым (примерно 3 нед) формированием клапанной регургитации, преимущественно аортальной. В последнее время наблюдается учащение локализации процесса и на других клапанах сердца. По сводным данным, средняя частота первичного поражения аортального клапана при ИЭ составляет 36–45%, митрального – 30–36%, митрального и аортального одновременно – 10– 15%, трикуспидального – 6%, клапана легочной артерии – 2–3%, прочей локализации – 10–15%. Поражение аортального клапана Необходимо заметить, что при клиническом исследовании особое внимание уделяется не только однократно фиксируемой аускультативной картине, но и ее динамике. В частности, в дебюте поражения первоначально не измененного аортального клапана может быть выслушан систолический шум по левому краю грудины, вероятно, обусловленный стенозированием устья аорты за счет вегетаций на полулунных клапанах. В дальнейшем появляется нежный протодиастолический шум в V точке с усилением при наклоне тела больного вперед. По мере усугубления клапанной деструкции интенсивность и продолжительность шума нарастают, отмечается ослабление II тона на аорте и снижение диастолического артериального давления. Поражение митрального клапана О первичном поражении митрального клапана в рамках ИЭ может свидетельствовать верхушечный систолический шум, быстро нарастающий по интенсивности и распространенности с одновременным ослаблением I тона. Поражение трикуспидального клапана При изолированном поражении трикуспидального клапана (эндокардит при инфицировании длительно стоящих венозных катетеров или правосердечный эндокардит наркоманов) в дебюте заболевания на первый план выступает клиническая картина двусторонней (нередко абсцедирующей) пневмонии, плохо поддающейся лечению. На фоне проводимой терапии кратковременное улучшение сменяется новыми вспышками септического процесса, что объясняется повторными микротромбоэмболиями пораженного трехстворчатого клапана. Аускультативная симптоматика трикуспидального клапанного порока вырисовывается позднее. Более того, даже при частичном разрушении трикуспидального клапана возникающая регургитация потока крови относительно невелика и легко переносима больными за счет включения компенсаторных механизмов и малого объема крови, возвращающегося в правое предсердие. Поражение митрального клапана при ИЭ: бородавчатые разрастания, деструкция клапана (указана стрелкой). Лабораторная диагностика Основные изменения лабораторных показателей: анемия, сдвиг лейкоцитарной формулы влево при нормальном (чаще) или уменьшенном количестве лейкоцитов, тромбоцитопения, резко увеличенная СОЭ, гипопротеинемия, гипергаммаглобулинемия, появление С-реактивного белка, положительный ревматоидный фактор, высокий уровень циркулирующих иммунных комплексов, антинуклеарный фактор в низких титрах, протеинурия, гематурия. Исследование крови на гемокультуру с последующим определением чувствительности выделенного микроба к антибиотикам имеет большое, нередко – решающее значение для диагноза и выбора терапии. Обязательным условием является выделение одного и того же типичного для ИЭ микроорганизма из нескольких (как минимум – из двух) раздельно взятых проб крови. При получении единичной позитивной гемокультуры, особенно эпидермального стафилококка, необходимо иметь в виду возможность контаминации, т.е. случайного загрязнения. В 30–40% случаев гемокультура может оставаться негативной из-за предшествовавшего применения антибиотиков (даже в малых дозах), несоблюдения правил взятия образцов крови и их транспортировки, неполноценного бактериологического исследования или особенностей возбудителя. В отдельных случаях может потребоваться серологическое подтверждение активной инфекции. Таблица 2. Диагностические критерии ИЭ Определенный ИЭ Патологические критерии: микроорганизмы, выделенные из вегетаций, эмболов или миокардиальных абсцессов, или патоморфологические изменения вегетации, или абсцессы миокарда, подтвержденные гистологически Клинические критерии: два больших Клинические критерии Большие критерии Позитивная гемокультура: типичные для ИЭ возбудители, выделенные из двух раздельно взятых проб крови – зеленящие стрептококки, Streptococcus bovis, HACEK-группа (Haemophilus spp., ActinoBacillus actinimycetemcomitans, Cardiobacterium hominis, критерия, или один большой и три малых критерия, или пять малых критериев Eikenella spp., Kingella kingae), Staphylococcus aureus или внебольничные энтерококки при отсутствии первичного очага, или согласующиеся с ИЭ возбудители, выделенные из гемокультуры при следующих условиях: как минимум два положительных результата исследования проб крови, взятых с интервалом не менее 12 ч, или три положительных результата из трех, или большинство положительных результатов из четырех проб крови и более (интервал между взятием первой и последней пробы должен составлять как минимум 1 ч) или однократный высев C. burnetii, или титр IgG-антител > 1:800 Возможный ИЭ Один большой и один малый критерий или три малых критерия Доказательства поражения эндокарда Положительные ЭкоКГ-данные*: свежие вегетации, или абсцесс, или частичная дегисценция клапанного протеза, или вновь сформированная клапанная регургитация (нарастание или изменение имевшегося сердечного шума не учитывается) Отвергнутый ИЭ Точный альтернативный диагноз. Регрессирование симптомов болезни при антибиотикотерапии до 4 дней. Отсутствие патоморфологических признаков ИЭ в операционном или аутопсийном материале при антибиотикотерапии до 4 дней. Недостаточно критериев для возможного ИЭ Малые критерии Предрасположенность: кардиогенные факторы или частые внутривенные инъекции лекарств** Температура тела 38°С Сосудистые феномены: эмболии крупных артерий, инфаркт легкого, микотические аневризмы, внутричерепные кровоизлияния, геморрагии на переходной складке конъюнктивы, повреждения Джейнуэя Иммунологические феномены: гломерулонефрит, узелки Ослера, пятна Рота, ревматоидный фактор Микробиологические данные: позитивная гемокультура, не удовлетворяющая большому критерию*** или серологическое подтверждение активной инфекции, обусловленной потенциальным возбудителем ИЭ**** Примечание. * При наличии клапанных протезов, возможном диагнозе ИЭ по клиническим критериям или предполагаемом паравальвулярном абсцессе выполняется чреспищеводная ЭхоКГ. ** В том числе наркомания и токсикомания. *** Исключая однократные позитивные культуры коагулазоотрицательных стафилококков (обычно эпидермального стафилококка) и микроорганизмов, не являющихся причиной ИЭ. **** Бруцеллы, хламидии, легионеллы. Особенности клинической картины ИЭ у пожилых Следует отметить, что у лиц пожилого и старческого возраста клиническая картина ИЭ характеризуется малосимптомностью, стертостью ведущих клинических проявлений, признаками ряда сопутствующих заболеваний, что нередко затрудняет своевременную диагностику, назначение адекватной терапии и обусловливает высокую летальность (>40%). У пожилых пациентов возможно появление симптомов токсической энцефалопатии разной степени выраженности, вплоть до развития галлюцинаций и делирия. В 1991 г. N.Gantz описал ряд клинических ситуаций, при которых у лиц пожилого возраста следует заподозрить наличие ИЭ: • лихорадка с необъяснимой сердечной или почечной недостаточностью; • лихорадка с цереброваскулярными расстройствами или болью в спине; • анемия неясного генеза и потеря массы тела; • вновь появившийся шум над областью сердца; • госпитальная инфекция с лихорадкой у больных с внутривенными катетерами; • гипотензия; • спутанность сознания. Однако перечисленные позиции не являются критериями в строгом смысле этого слова. Они представляют собой лишь ряд факторов для направления диагностического поиска. Таблица 3. Дифференциальная диагностика ИЭ • Острая ревматическая лихорадка • Системная красная волчанка • Болезнь Кавасаки • Болезнь Шенлейна–Геноха • Первичный антифосфолипидный синдром • Неспецифический аортоартериит • Узелковый полиартериит • Лимфопролиферативные болезни • Опухоли • Хронический пиелонефрит Таблица 4. Группы риска развития ИЭ Группа высокого риска • искусственные клапаны сердца (включая биопротезы и аллотрансплантаты) • ИЭ в анамнезе • сложные «синие» врожденные пороки сердца (тетрада Фалло, транспозиция крупных артерий и др.) • оперированные системные легочные шунты Группа умеренного риска • неоперированные врожденные пороки сердца: открытый артериальный проток, дефект межжелудочковой перегородки, первичный дефект межпредсердной перегородки, коарктация аорты, двустворчатый аортальный клапан • приобретенные пороки сердца • гипертрофическая кардиомиопатия • пролапс митрального клапана с митральной регургитацией и/или утолщением створок* Группа незначительного риска (не выше, чем в популяции)** • изолированный вторичный дефект межпредсердной перегородки • оперированные врожденные пороки сердца: дефект межпредсердной перегородки, дефект межжелудочковой перегородки, открытый артериальный проток • аортокоронарное шунтирование в анамнезе • пролапс митрального клапана без митральной регургитации* • функциональные или «невинные» сердечные шумы • болезнь Кавасаки в анамнезе без клапанной дисфункции • ревматическая лихорадка в анамнезе без порока сердца • водители ритма и имплантированные дефибрилляторы * См. текст. ** Антибиотикопрофилактика не рекомендуется. Таблица 5. Показания к антибиотикопрофилактике ИЭ Антибиотикопрофилактика рекомендуется Антибиотикопрофилактика не рекомендуется Стоматология • экстракция зубов • манипуляции на периодонте • установка имплантатов • вмешательства на корне зуба и др. Дыхательные пути • тонзиллэктомия и/или аденотомия • операции с нарушением целостности слизистой оболочки • бронхоскопия жестким бронхоскопом Желудочно-кишечный тракт* • склеротерапия варикозно-расширенных пищеводных вен • дилатация стриктуры пищевода • эндоскопическая ретроградная холангиография при наличии холестаза • операции на желчных путях • операции с нарушением целостности слизистой оболочки кишечника Урогенитальный тракт • операции на предстательной железе • цистоскопия • дилатация уретры Дыхательные пути • интубация трахеи • бронхоскопия гибким бронхоскопом (в том числе с биопсией)** Желудочно-кишечный тракт • чреспищеводная ЭхоКГ** • эндоскопия (в том числе с биопсией)** Урогенитальный тракт • чрезвагинальная гистерэктомия** • влагалищное родоразрешение** • кесарево сечение При отсутствии инфекции • катетеризация уретры • расширение шейки матки и выскабливание • медицинский аборт • стерилизация • установка или удаление внутриматочных противозачаточных средств Прочие • катетеризация сердца, в том числе баллонная ангиопластика • имплантация водителя ритма, дефибриллятора и эндопротеза в коронарные артерии • разрез или биопсия кожи (с предварительной хирургической обработкой) • обрезание * Профилактика рекомендуется у больных группы высокого риска и возможна у больных группы умеренного риска. ** Профилактика возможна у больных группы высокого риска. Хирургическое лечение Основные показания к хирургическому лечению ИЭ • Некорригируемая прогрессирующая застойная недостаточность кровообращения • Не контролируемый антибиотиками инфекционный процесс • Повторные эпизоды тромбоэмболии • Грибковый эндокардит • Абсцессы миокарда, аневризмы синуса или аорты • Ранний (до 2 мес от момента операции) эндокардит клапанных протезов Активный ИЭ не является противопоказанием к оперативному лечению! Таблица 6. Рекомендуемые схемы профилактики ИЭ при различных медицинских манипуляциях Область манипуляции Исходные условия Антибиотик и схема приема Полость рта, пищевод Стандартная схема Амоксициллин 2 г ( 50 мг/кг) внутрь за 1 ч до процедуры Невозможность перорального приема Ампициллин 2 г (50 мг/кг) внутривенно или внутримышечно за30 мин до процедуры Аллергия к пенициллинам Клиндамицин 600 мг (20 мг/кг), или цефалексин/цефадроксил 2 г (50 мг/кг), или азитромицин/кларитромицин 500 мг (15 мг/кг) внутрь за 1 ч до процедуры Аллергия к пенициллинам и невозможность перорального приема Клиндамицин 600 мг (20 мг/кг) внутривенно или цефазолин 1 г (25 мг/кг) внутримышечно или внутривенно за 30 мин до процедуры Группа высокого риска Ампициллин 2 г (50 мг/кг) внутримышечно или внутривенно плюс гентамицин 1,5 мг/кг (не >120 мг) внутримышечно или внутривенно за 30 мин до процедуры; через 6 ч ампициллин 1 г (25 мг/кг) внутримышечно или внутривенно или амоксициллин1 г (25 мг/кг) внутрь Группа высокого риска с аллергией к пенициллинам Ванкомицин 1 г (20 мг/кг) внутривенно в течение 1–2 ч плюс гентамицин 1,5 мг/кг внутривенно или внутримышечно(не >120 мг) – введение завершить за 30 мин до процедуры Группа умеренного риска Амоксициллин 2 г (50 мг/кг) внутрь за 1 ч до процедуры или ампициллин 2 г (50 мг/кг) внутримышечно или внутривенно за 30 мин до процедуры Группа умеренного риска с аллергией к пенициллинам Ванкомицин 1 г (20 мг/кг) внутривенно в течение 1–2 ч – введение завершить за 30 мин до процедуры Дыхательные пути Желудочнокишечный и урогенитальный тракт Примечание. В скобках указаны дозы для детей до 12 лет. Клиническая картина Клиническая симптоматика ИЭ развивается, как правило, спустя 2 нед с момента возникновения бактериемии. Одним из частых и наиболее ранних симптомов заболевания является лихорадка. Лихорадка, в большинстве случаев неправильного типа, сопровождается ознобом различной выраженности. В то же время температура тела может быть субфебрильной (и даже нормальной) у пожилых и истощенных пациентов, при хронической сердечной недостаточности, печеночной и/или почечной недостаточности. Характерны значительная потливость, быстрая утомляемость, прогрессирующая слабость, анорексия, быстрая потеря массы тела (до 10–15 кг). «Периферические» симптомы ИЭ, описываемые при классической клинической картине, в настоящее время встречаются значительно реже, в основном при длительном и тяжелом течении болезни у пожилых пациентов. Однако геморрагические высыпания на коже, слизистых оболочках и переходной складке конъюнктивы (симптом Лукина), узелковые плотные болезненные гиперемированные образования в подкожной клетчатке пальцев кистей или на тенаре ладоней (узелки Ослера), мелкие эритематозные высыпания на ладонях и подошвах (повреждения Джейнуэя), а также овальные, с бледным центром, геморрагические высыпания на глазном дне (пятна Рота), несмотря на их низкую встречаемость (от 5 до 25%), попрежнему сохраняют свою диагностическую значимость и входят в состав малых клинических критериев. Симптомы поражения опорно-двигательного аппарата встречаются примерно в 40% случаев, нередко являясь начальными признаками, а иногда и опережая на несколько месяцев истинную картину ИЭ. Характерны распространенные миалгии и артралгии (реже – моно- или олигоартрит) с преимущественным поражением плечевых, коленных и (иногда) мелких суставов кистей и стоп. Примерно в 10% случаев встречаются миозиты, тендиниты и энтезопатии. Возможно развитие септических артритов различной локализации. Наблюдается интенсивный болевой синдром в нижнем отделе спины, обусловленный развитием метастатического бактериального дисцита или позвонкового остеомиелита. При развитии миокардита отмечается дилатация полостей сердца, глухость тонов и прогрессирование недостаточности кровообращения. Примерно в 10% встречается эфемерный фибринозный перикардит. В отдельных случаях при прорыве миокардиального абсцесса возможен гнойный перикардит. Поражение почек протекает по типу очагового или диффузного гломерулонефрита, у части больных возникают тромбоэмболические инфаркты. В 10–30% случаев развивается почечная недостаточность различной степени выраженности, в 3% (при длительном течении болезни) – амилоидоз. Нередко отмечается увеличенная печень. Более чем у половины больных наблюдается спленомегалия, ее степень обычно коррелирует с длительностью болезни. Однако раннее установление диагноза и назначение соответствующего лечения ведут к снижению частоты развития данного симптома, в достаточной степени характерного для ИЭ. Поражение центральной нервной системы (ЦНС) и периферической нервной системы встречается у 20–40% больных ИЭ и является ведущим синдромом в клинической картине заболевания в 15% случаев. Неврологическая патология при ИЭ отличается достаточным разнообразием. Наиболее характерно развитие ишемического инсульта, обусловленного тромбоэмболией в русле средней мозговой артерии, что составляет 90% всех случаев поражения ЦНС. Ишемический инсульт может развиваться на всех стадиях болезни (в том числе во время лечения и после его окончания), однако наиболее часто он встречается в течение первых 2 нед от начала антибактериальной терапии. У 2–10% больных наблюдается геморрагический инсульт, обусловленный разрывом микотических аневризм артерий головного мозга. В отдельных случаях развивается гнойный менингит или эмболические абсцессы мозга. Инструментальная диагностика Наиболее значимым инструментальным методом обследования, способствующим диагностике ИЭ, является двухмерная эхокардиография (ЭхоКГ) с использованием допплеровской техники. Визуализация поражения эндокарда посредством ЭхоКГ в сочетании с клиническими и лабораторными данными крайне важна для диагноза ИЭ. Разрешающая диагностическая способность трансторакальной двухмерной ЭхоКГ с использованием допплеровской техники при ИЭ составляет 80%. Применение чреспищеводной ЭхоКГ повышает чувствительность данного метода для диагностики ИЭ до 90–94%, поскольку при этом устраняется преграда для ультразвукового сигнала в виде ребер, подкожного жирового слоя, воздуха в легких, а также обеспечивается непосредственная близость от исследуемого участка, что дает возможность улучшить качество визуализации при использовании высокочастотных датчиков. В отличие от трансторакальной полипроекционная чреспищеводная ЭхоКГ позволяет распознавать вегетации размерами 1–1,5 мм, с большей степенью достоверности диагностировать абсцессы миокарда и поражение клапанных протезов. Следует отметить, что при развернутой клинической картине ИЭ и соответствующих данных лабораторных исследований отсутствие достоверных ЭхоКГ-признаков ИЭ (особенно у больных с приобретенными пороками сердца и клапанными протезами) не является поводом для исключения данного диагноза. В подобных ситуациях целесообразно повторное ЭхоКГисследование через 7–10 дней. Диагностика Для диагностики ИЭ применяют критерии, разработанные научно- исследовательской группой Duke Endocarditis Service из Даремского университета (США) и опубликованные в 1994 г. После широкой апробации на различных категориях больных ИЭ эти критерии были модифицированы и по-прежнему широко применяются в мировой клинической практике. Данная система критериев предусматривает диагностические градации определенного, возможного и отвергнутого ИЭ (табл. 2). Определенный диагноз ИЭ правомочен при наличии либо одного из двух патологических критериев, выявляемых при исследовании операционного или аутопсийного материала, либо определенной совокупности клинических критериев. Последние в соответствии с их диагностической значимостью подразделяются на большие и малые, аналогично критериям Киселя–Джонса для диагноза острой ревматической лихорадки. Диагноз возможного ИЭ ставится в тех случаях, когда у больного имеется минимальный набор критериев, позволяющий с определенной долей вероятности предполагать наличие данного заболевания и, следовательно, принять решение о целесообразности проведения антибактериальной (большей частью – эмпирической) терапии. Диагноз ИЭ считается отвергнутым при наличии какого-либо иного заболевания, имеющего сходную с ИЭ клиническую картину, или при полном регрессировании симптомов болезни при краткосрочной (4 дня и менее) антибиотикотерапии, а также при отсутствии достаточного числа критериев для «возможного» ИЭ. Хотелось бы отметить, что сложный и многогранный процесс диагностики ИЭ, как и любого другого заболевания, невозможно уложить в рамки какой-либо схемы. Любая система критериев требует достаточно высокой врачебной квалификации и правильной интерпретации клинической симптоматики и данных дополнительных исследований. Решающая же роль в диагностике принадлежит опыту и суждениям клинициста. Дифференциальный диагноз Чрезвычайное разнообразие форм и вариантов течения, нередкая стертость клинической и лабораторной симптоматики служат источником как гипо-, так и гипердиагностики ИЭ. Спектр нозологических форм, с которыми приходится дифференцировать ИЭ, особенно на ранних стадиях заболевания, чрезвычайно широк. В табл. 3 представлен перечень только тех заболеваний, при которых в наибольшей степени возникают дифференциально-диагностические проблемы. Достаточно сложным представляется дифференциальный диагноз ИЭ со злокачественными новообразованиями, особенно у лиц пожилого возраста. Высокая лихорадка часто отмечается при гипернефроме, опухолях толстого кишечника, поджелудочной железы и др. В то же время у пожилых людей нередко встречается грубый систолический шум митральной регургитации как следствие хронической ишемической болезни сердца или протодиастолический шум аортальной регургитации атеросклеротического генеза. У таких больных при наличии опухоли наблюдается анемия, ускорение СОЭ. В подобных ситуациях, прежде чем остановиться на диагнозе ИЭ, необходимо настойчиво искать опухоль, применяя все современные диагностические методы. Следует иметь в виду, что у больных пожилого и старческого возраста возможно сочетание ИЭ и опухоли. Значительные трудности представляет дифференциальная диагностика ИЭ и хронического пиелонефрита в стадии обострения, в частности, у пожилых больных. Так, развитие пиелонефрита с характерной клинической картиной (лихорадка с ознобом, анемия, ускорение СОЭ, иногда – бактериемия) может наводить на мысль о наличии ИЭ с вовлечением в процесс почек. С другой стороны, у больных, длительно страдающих пиелонефритом, возможно развитие ИЭ, вызванного микрофлорой, наиболее часто встречающейся при инфекциях мочевыводящих путей (кишечная палочка, протей, энтерококки и др.). Необходимо помнить, что ИЭ обязательно должен быть включен в алгоритм диагностического поиска у всех больных с лихорадкой неясного генеза. Лечение Основополагающим принципом лечения ИЭ является ранняя, массивная и длительная (не менее 4–6 нед) антибактериальная терапия с учетом чувствительности выделенного возбудителя к антибиотикам. Необходимо применять антибиотики, оказывающие бактерицидное действие. При наличии у больного остро протекающего ИЭ (выраженные явления интоксикации, быстро прогрессирующая клапанная регургитация, нарастание застойной недостаточности кровообращения) антибактериальная терапия назначается эмпирически сразу же после 3- кратного (с интервалом 0,5–1 ч) взятия крови из вены для исследования на гемокультуру. В случаях подострого ИЭ лечение может быть отсрочено до 48–72 ч с целью получения данных, необходимых для этиотропной антибактериальной терапии. Основные подходы к антибактериальной терапии ИЭ, в зависимости от наиболее часто встречающихся патогенов, включают применение пенициллинов, цефалоспоринов, аминогликозидов, карбапенемов и гликопептидов. Следует отметить, что при грибковом ИЭ в подавляющем большинстве случаев польза медикаментозного лечения невысока и обычно требуется кардиохирургическая операция. Весьма нередки случаи, когда у больного с клинической симптоматикой ИЭ посевы крови не дают положительного результата. В этих случаях врач должен принять достаточно нелегкое решение о назначении эмпирической антибактериальной терапии на основании возможных возбудителей ИЭ с учетом возраста больного, имеющихся предрасполагающих факторов, характера течения заболевания, наличия клапанных протезов и т.д. Профилактика Несмотря на современные достижения в лечении ИЭ, высокая летальность при этом заболевании (20–45%) определяет его профилактику как задачу первостепенной важности. При рациональном подходе к профилактике ИЭ подразумевается учет следующих факторов: а) степень риска развития ИЭ для больного с той или иной фоновой сердечной патологией; б) степень риска бактериемии при определенных медицинских вмешательствах; в) возможные нежелательные эффекты антимикробного средства, г) стоимостные аспекты рекомендуемой профилактической схемы. В соответствии с рекомендациями, разработанными Комитетом экспертов Американской кардиологической ассоциации, антибиотикопрофилактика показана в наибольшей степени таким больным, у которых ИЭ не только развивается значительно чаще, по сравнению с популяционными данными (группа умеренного риска), но и ассоциируется с высокой летальностью (группа высокого риска) (табл. 4). Заслуживает отдельного рассмотрения вопрос о пролапсе митрального клапана (ПМК). ПМК нередко встречается в клинической практике, особенно у молодых людей, и не всегда является отражением каких-либо структурных или функциональных клапанных нарушений. В частности, преходящий ПМК отмечается при дегидратации и тахикардии. При отсутствии структурных изменений клапанных створок, систолического шума и ЭхоКГпризнаков митральной регургитации (либо при минимальной степени ее выраженности) риск развития ИЭ у лиц с ПМК не отличается от популяционного. Антибиотикопрофилактика в этих случаях нецелесообразна. Если ПМК сопровождается умеренной (тем более – выраженной) митральной регургитацией, последняя способствует возникновению турбулентных токов крови и тем самым повышается вероятность бактериальной адгезии на клапане во время бактериемии. Следовательно, таким больным антибиотикопрофилактика показана. ПМК может быть следствием миксоматозного клапанного перерождения, сопровождающегося утолщением створок; у этих больных риск развития митральной регургитации увеличивается с возрастом. При миксоматозном перерождении митрального клапана развитие регургитации возможно во время физической нагрузки у лиц любого возраста. Такие пациенты также входят в группу среднего риска развития ИЭ. Кроме того, у мужчин в возрасте старше 45 лет с ПМК без стойкого систолического шума антибиотикопрофилактика оправдана даже при отсутствии регургитации в покое. Антибиотикопрофилактика показана только при определенных вмешательствах, влекущих за собой бактериемию, вызванную потенциальными возбудителями ИЭ (табл. 5). В табл. 6 представлены рекомендации по антибиотикопрофилактике при различных клинических ситуациях. Однако эти схемы не являются стандартами лечения и не заменяют клинического мышления. Врач должен руководствоваться собственным опытом в выборе препарата и определении кратности его применения в зависимости от особенностей случая. В клинической практике возможны ситуации, когда больные из групп риска уже получают антибактериальные препараты (по каким-либо иным показаниям), которые используются для профилактики ИЭ. В подобных случаях целесообразно не увеличивать дозу применяемого препарата, а назначать антибиотик другой группы. Если позволяют обстоятельства, предполагаемую, в частности стоматологическую, процедуру желательно провести через 9–14 дней после окончания антибиотикотерапии, что дает возможность восстановления обычной микрофлоры полости рта. Следует особо подчеркнуть, что схема приема антибиотиков, назначаемых с целью профилактики повторных атак ревматической лихорадки, не соответствует таковой для предупреждения ИЭ. Кроме того, у этих больных, особенно при длительном пероральном приеме пенициллиновых препаратов, существует высокая вероятность носительства зеленящих стрептококков, являющихся относительно устойчивыми к антибиотикам этой группы. В подобных ситуациях для профилактики ИЭ рекомендуется назначать макролиды (азитромицин, кларитромицин) или клиндамицин. В заключение хотелось бы отметить, что ИЭ может развиться, даже несмотря на соответствующую антибиотикопрофилактику. Поэтому при появлении, на первый взгляд, малообъяснимой клинической симптоматики (субфебрилитет, слабость, апатия, недомогание), последовавшей за стоматологическими или хирургическими процедурами у пациентов с кардиогенными факторами риска ИЭ, врач должен сохранять высокий «индекс настороженности» в отношении этого грозного и коварного заболевания. Источник: www.consilium-medicum.com