Государственное бюджетное образовательное учреждение высшего профессионального образования «Красноярский государственный медицинский университет
реклама

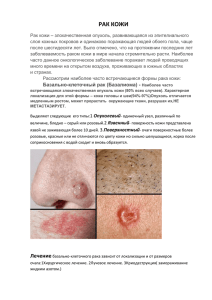
Государственное бюджетное образовательное учреждение высшего профессионального образования «Красноярский государственный медицинский университет имени профессора В.Ф. Войно-Ясенецкого» Министерства здравоохранения Российской Федерации ГБОУ ВПО КрасГМУ им. проф. В.Ф. Войно-Ясенецкого Минздрава России Кафедра онкологии и лучевой терапии с курсом ПО ВВОДНАЯ ЛЕКЦИЯ для специальности Онкология клиническая ординатура ТЕМА: «Опухоли кожи» Заведующий кафедрой д.м.н., проф. ________ Дыхно Ю.А. Составитель: д.м.н., проф. ________ Дыхно Ю.А. Красноярск 2012 Тема: «Опухоли кожи». Разновидность лекции: проблемная Методы обучения: проблемное Время: 2 часа Значение темы лекции: В структуре злокачественных новообразований рак кожи занимает 3-е место. Помимо традиционной базалиомы, по-прежнему, встречаются более агрессивные формы рака – плоскоклеточный и железистый, которые могут создавать серьезные проблемы не только с точки зрения для качества жизни больных и косметических результатов, но продолжительности жизни и даже летального исхода. Запущенные случаи рака кожи подлежат хирургическому лечению с разными пластиками, неоднократными оперативными вмешательствами и косметическими проблемами. Меланома кожи встречается значительно реже, но последствия для продолжительности и качества жизни во многих случаях носят неблагоприятный характер. Это связано с поздней диагностикой меланомы в стадии вертикального роста первичного очага, регионарного метастазирования и быстрой генерализации опухолевого процесса. Результаты лечения запущенных и распространенных клинических форм меланомы кожи оставляют желать лучшего. Поэтому рассмотрение вопросов дифференциальной и ранней диагностики меланомы кожи играют ключевое значение в перспективе лечения данной категории онкологических больных, а следовательно носят актуальный характер. Цели обучения: -общая (обучающийся должен обладать способностью и готовностью анализировать социально-значимые проблемы и процессы, использовать на практике методы медико-биологических и клинических наук в различных видах профессиональной деятельности онколога (ОК-1), к постановке диагноза рака и меланомы кожи на основании диагностического исследования в области онкологии (ПК-1), использовать знания анатомофизиологических основ организма онкологических больных для своевременной диагностики рака и меланомы кожи (ПК-2), выявлять у пациентов основные патологические симптомы рака и меланомы кожи, используя знания основ медико-биологических и клинических дисциплин, использовать алгоритм постановки диагноза рака и меланомы кожи (основного, сопутствующего, осложнений) с учетом Международной статистической классификации болезней и проблем, связанных со здоровьем (ПК-3), выполнять основные лечебные мероприятия при онкологических заболеваниях среди пациентов рака и меланомы кожи, своевременно выявлять жизнеопасные нарушения при прогрессировании и генерализации опухолевого процесса, использовать методики их немедленного устранения (ПК-4), назначать онкологическим больным адекватное лечение в соответствии с поставленным диагнозом, осуществлять алгоритм выбора медикаментозной и немедикаментозной терапии рака и меланомы кожи (ПК- 5), применять различные реабилитационные мероприятия (медицинские, социальные, психологические) при раке и меланомы кожи (ПК-6), применять современные гигиенические методики сбора и медико-статистического анализа информации об эпидемиологических показателях рака и меланомы кожи взрослого населения для разработки научно обоснованных мер по улучшению и сохранению здоровья населения (ПК-8), использовать методы оценки природных и медико-социальных факторов в развитии рака и меланомы кожи, проводить их коррекцию, осуществлять профилактические мероприятия по предупреждению рака и меланомы кожи, проводить санитарно-просветительскую работу (ПК-9)). -учебная - Знать профилактическую работу (первичная, вторичная, третичная профилактика), направленную на выявление факторов риска, ранних и скрытых форм рака и меланомы кожи, рецидивов и прогрессирования злокачественного процесса; скрининг рака и меланомы кожи; методы активного выявления больных рака и меланомы кожи на этапах оказания онкологической помощи (ФАПы, смотровые кабинеты, амбулаторнополиклиническая сеть, стационары, целевые медицинские и профилактические медицинские осмотры); реабилитационные мероприятия (медицинская, социальная, психологическая реабилитация) и патронаж больных рака и меланомы кожи на этапах лечения и динамического наблюдения; методы диагностики и лечения, показания для госпитализации и принципы оказания амбулаторно-поликлинической и специализированной онкологической помощи больным раком и меланомой кожи. − Уметь организовать работу по изучению и оценке эпидемиологической ситуации по раку и меланоме кожи; оценить эпидемиологические показатели рака и меланомы кожи (заболеваемость, смертность, запущенность, одногодичная летальность и др.) на региональном уровне и по РФ; изучить особенности организации специализированной помощи больным раком и меланомой кожи; оптимизировать совместную работу онкологической службы с врачами смежных специальностей (дерматологи); организовать диспансерный учет больных раком и меланомой кожи; организовать социально-трудовую экспертизу больных раком и меланомой кожи; сформулировать диагноз рака и меланомы кожи с учетом данных клинико-инструментального обследования и в соответствии с требованиями классификации МКБ и TNM; заполнить документацию на больного раком и меланомой кожи; содействовать организации профилактических осмотров и активному выявлению рака и меланомы кожи. − Владеть алгоритмом постановки диагноза – рак и меланома кожи; современными методами диагностики и лечения рака и меланомы кожи; основами социальной, трудовой и психологической реабилитации больных раком и меланомой кожи. Место проведения лекции: актовый зал КрасГМУ Оснащение лекции: перечень слайдов в мультимедиа презентации, ноутбук, проектор. Хронокарта лекции № п/п Этапы ПродолСодержание этапа лекции жительность (мин.) 1. Организация лекции 5 Проверка посещаемости 2. Формулировка темы и 10 Озвучивание целей преподавателем темы и ее актуальности, целей лекции 3. Представление плана 10 Максимально 5-6 лекции пунктов 4. Раскрытие вопросов по 15 Изложение основных теме лекции положений лекции 5. Краткие выводы 5 Краткие выводы по теме лекции 6. Ответы на вопросы 20 Даются ответы на вопросы обучающихся 7. Контроль знаний по 20 Проведение экспресситогам лекции анкетирования обучающихся 8. Рекомендуемая 5 Предлагается список литература литературы для самостоятельной работы по теме лекции (основная, дополнительная и электронные ресурсы) Всего: 90 Эпидемиология. Плоскоклеточный рак кожи — наиболее часто встречающаяся форма злокачественных опухолей. Заболеваемость очень высока среди белого населения жарких стран. Этиология. Патогенез. Злокачественные опухоли кожи преобладают среди белого населения, особенно среди голубоглазых и сероглазых блондинов и рыжеволосых, которые чаще обжигаются на солнце и имеют склонность к появлению веснушек, но крайне редко встречаются у людей со смуглой и темной кожей. Отмечается обратная корреляция между заболеваемостью злокачественными опухолями кожи в различных регионах мира и широтой и положительная корреляция с уровнем В-спектра УФ излучения. Меланома кожи чаще всего поражает участки кожи, которые обычно прикрыты одеждой, в то время как плоскоклеточный и базалъноклеточный рак возникает на открытых участках кожи, в частности, на лице, голове и шее, здесь локализуется более 80% этих опухолей. Плоскоклеточным раком кожи чаще болеют люди, работающие на открытом воздухе и подвергающиеся длительному и постоянному воздействию солнечных лучей. Риск развития рака кожи повышен у людей с поражениями, вызванными солнечными лучами, например, кератоз и эластоз. Повышение риска развития меланомы и плоскоклеточного рака было отмечено у женщин, которые длительно употребляли пероральные эстрогенсодержащие контрацептивы, и у женщин, получавших эстроген замести тельную терапию в менопаузе. Риск плоскоклеточного рака кожи повышен у рабочих, контактирующих с ПАУ. Описанный английским врачом Персивалем Попом рак кожи мошонки у трубочистов - первое наблюдение, укалывающее на роль канцерогенов окружающей среды в этиологии рака. На роль ПАУ, которые содержатся в саже. Кроме того, ПАУ содержатся в асфальте, гудроне, варе, минеральных маслах, парафиновом воске и многих смесях. Этиологическая связь неорганического мышьяка с плоскоклеточным и базальноклеточным раком также хорошо доказана. Ионизирующее излучение - одна из причин рака кожи. Повышенный I риск развития рака кожи отмечен у рентгенологов, рабочих урановых рудников, жертв атомной бомбардировки Хиросимы и Нагасаки, а также у больных, получавших лучевую терапию. Рак кожи часто развивается как следствие трофических язв, ожогов, фистул и других заболеваний, связанных с хронической инфекцией. ПРЕДОПУХОЛЕВЫЕ ЗАБОЛЕВАНИЯ КОЖИ I. Факультативные преканцерозы 1. Факультативные преканцерозы в широком смысле слова (основные заболевания): старческая атрофия кожи, хронический хейлит и хейлоз, крауроз, хронические дерматиты (вызванные рентгеновскими лучами, радиоактивными изотопами), хронические дерматиты, кератоз (мышьяковистый), рубцовая атрофия кожи, хронические (специфические и неспецифические) процессы, доброкачественные опухоли пигментных пятен. 2. Факультативные преканцерозы в узком смысле слова (кератопреканцерозы): старческая кератома, кожный рог, кератоакантома, лейкоплакия. II. Облигатные прекарцерозы 1. Пигментная ксеродерма 2. Болезнь Боуэна 3. Болезнь Кейра (эритроплакия) ЗЛОКАЧЕСТВЕННЫЕ ОПУХОЛИ Базальноклеточный рак (базалиома, базоцеллюлярный рак Кромпехера, Basal-sell epithelioma, Rodent carcinoma) - наиболее часто встречающаяся злокачественная опухоль кожи, как правило, у лиц старше 50 лет. Характерная локализация - кожа головы и шеи (94-97%), а именно внутренний угол глаза, лоб, нос, крылья носа, кожа носогубной складки. Представлен чаще одиночным узлом, однако, около 10% случаев отмечается мультицентрический рост. Клиническая классификация базальноклеточного рака неоднородна и зависит от типа и формы новообразования. 1. Экзофитный (опухолевый) тип - одиночный узел, различный по величине, бледно-серого или коричневого цвета, распространяется к периферии. Имеет пять форм. 2. Язвенный тип - первоначальным элементом поражения является язва. 3. Поверхностный тип - очаги поражения поверхностные, умеренно плотные, обладают медленным темпом роста. Особое место в клиническом течении базальноклеточного рака занимает вопрос о метастазировании. В специальной литературе имеются единичные сообщения о метастазировании этой формы опухоли. Однако, по мнению большинства, базальноклеточный рак следует относить к местнодеструирующим, а не метастазирующим злокачественным новообразованиям. Плоскоклеточный рак (спиналиома, спиноцеллюлярный рак) Клинически выделяют опухолевый и язвенный типы, при каждом из которых опухоли могут быть солитарными или множественными Различают ороговевающий и неороговевающий плоскоклеточный рак, а также три степени его дифференцировки. Хирургический метод, который при небольших опухолях основан на иссечении опухоли в пределах здоровой кожи, отступив на 1-2 см от края опухоли с последующей пластикой или без нее. Исключительно важное значение при хирургическом лечении плоскоклеточного рака кожи по методу Мооса имеет микроскопический контроль краевой зоны удаленной опухоли к момент оперативного вмешательства, что позволяет добиться высокого уровня излечения (до 99%) и сохранить максимальный объем нормальной кожи вокруг очага. Опухоли небольшого размера могут быть успешно излечены с помощью рентгеновского излучения. Рак придатков кожи встречается чрезвычайно редко. На основании клинической картины не отличается от плоскоклеточного рака, и диагноз можно поставить только на основании гистологического исследования. Рак из придатков кожи может быть 2-х видов: рак сальных желез и рак потовых желез (эккриновых, апокриновых). Из волосяных фолликулов также развивается плоскоклеточный рак. Плоскоклеточный рак склонен к лимфогенному и гематогенному метастазированию. Частота метастазов не превышает 2-5%, чаще в регионарные лимфатические узлы. Лечение. Лучевая терапия - близкофокусная рентгенотерапия (фракционное облучение) в самостоятельном режиме применяется при поверхностных опухолях, не превышающих 5,0 см (I-II стадии). Разовые дозы 3-5 Гр при подведении суммарной очаговой дозы 50-60 Гр. Помимо близкофокусной рентгенотерапии успешно применяется аппликационный метод, либо внутритканевая гамма-терапия. При более обширных опухолях, более 5 см (III стадия) или с инфильтрацией окружающих тканей, применяется сочетанное лучевое, либо комбинированное лечение. Предоперационная суммарная очаговая доза обычно составляет 40-50 Гр (с поглощенной дозой в опухоли). Хирургическое лечение в последнее время уступает другим видам (криои лазерной деструкции). Чисто хирургическое лечение наиболее целесообразно при опухолях не более 5,0 см, при этом отступать от края опухоли следует: при плоскоклеточном раке -до 1,5 см, при базальноклеточном - не менее 0,5 см . Крио- и лазерная деструкция рака кожи в настоящее время занимает по праву одно из ведущих мест. Особенно целесообразно проводить эти методы при опухолях, локализующихся в области головы и шеи. Меланома кожи – чрезвычайно злокачественная опухоль, развивающаяся из меланоцитов – пигментных клеток, продуцирующих специфический полипептид меланин. Клинические признаки диспластических невусов: ■ больший размер по сравнению с обычными (приобретёнными) невусами – диаметр более 0,5 см; ■ неправильная (овоидная) форма; ■ размытый край, неясные очертания без чётких границ; ■ как правило, плоская поверхность; ■ различные оттенки чёрного, рыжего, розового цветов; неравномерная пигментация (центр невуса одного цвета, края – другого). Врождённые невусы выявляют у 1% всех новорождённых. Они имеют значительные размеры и более тёмную окраску по сравнению с приобретёнными невусами. Пигментная ксеродерма, или злокачественный эфилидоз, представляет собой наследственный фотодерматоз. Заболевание характеризуется наличием множественных пигментных пятен на коже, возникающих вскоре после рождения преимущественно на открытых частях тела. Меланоз Дюбрея, меланотическая веснушка Хатчинсона. Клинически заболевание представляет собой своеобразные участки пигментации кожи у людей среднего и пожилого возраста. Наиболее часто меланоз Дюбрея локализуется на коже лица, но может возникнуть и в других анатомических областях тела. Его основные признаки – неравномерость окраски (пигментация) пятна и неровность краёв по типу географической карты. правило злокачественности АВСD. ■ А (asymmetry): асимметрия – одна сторона не выглядит похожей на другую; ■ В (border irregularity): неровный край (бордюр); ■ С (соlоr): цвет – чёрный или намного темнее по сравнению с другими пигментными образованиями, часто с включением участков красного, белого или синего цвета; ■ D (diameter): диаметр более 6 мм. признак Е (elevation), т.е. поднятие опухоли над окружающей кожей. Жалобы ■ Зуд и кровоточивость невуса или появление на коже пятна, которое незначительно кровоточит. ■ Появление (наличие) пигментной опухоли на лице заставляет пациентов, особенно женщин, обращаться к врачу достаточно рано вследствие косметического дефекта. ■ Увеличение в размерах или изменение цвета пигментной опухоли. Осмотр ■ Варьирование цвета повреждения, участки красного, белого и синего цвета на коричневом или чёрном фоне, усиление пигментации, по периферии пигментного пятна возникает кольцо из угольно-чёрных сливающихся узелков неодинаковых размеров, образующих «чёрные чётки». ■ Нарушение или полное отсутствие рисунка кожи в области невуса. ■ Появление воспалительной ареолы вокруг невуса (появление красноты в виде венчика). ■ Неровный край с углами и зазубринами, размытые границы контура невуса. ■ Неравномерное выступание новообразования над поверхностью. ■ Шелушение, эрозия, мацерация, кровотечение, изъязвление, образование перетяжки у основания (ножки), развитие содружественных узелков (сателлитов) – признаки, возникающие и нарастающие по мере прогрессирования опухоли. ■ Для исключения сателлитных образований, транзиторных метастазов, метастазов в регионарные лимфатические узлы и системных метастазов необходим общий осмотр пациента. ■ Для исключения диссеминации процесса рекомендуют провести рентгенографию органов грудной клетки, сканирование костей скелета, общий анализ крови, определить активность лактатдегидрогеназы (ЛДГ) и щелочной фосфатазы в сыворотке крови. ■ УЗИ органов брюшной полости и регионарных лимфатических узлов рекомендуют только у пациентов с толщиной опухоли более 1 мм или при подозрительных клинических находках. Последующие радиологические тесты проводят по клиническим показаниям. Позитронно-эмиссионная томография исследование не имеет преимуществ на этапе первичного стадирования процесса у больных с клинически локальными стадиями меланомы. ■ Распределение больных по группам риска проводят в соответствии с новой классификацией AJCC (2002) и основано на толщине (по Breslow) первичной опухоли, наличии изъязвления, регионарных или системных метастазов. Клиническая классификация. 1. Поверхностно-распространяющаяся меланома – самая многочисленная, возникает в 70–75% случаев. 2. Узловая (нодулярная) меланома составляет 15–30% поражений. 3. Лентиго-меланома (меланотические веснушки, злокачественное лентиго) составляет около 4–10% случаев и развивается на 7-м десятилетии жизни. 4. Периферическое лентиго (акролентиго-меланома) чаще встречается у лиц негроидной расы и у европеоидов из южных стран и составляет 7–10% всех меланом. Определение толщины опухоли по Breslow – дополнительный метод классификации опухоли. Он заключается в измерении глубины инвазии в миллиметрах. ■ Низкий риск метастазирования (Сlark I, II, III) – глубина инвазии менее 0,76 мм. ■ Средний риск метастазирования: ✧ инвазия менее 0,76 мм, Сlark IV; ✧ инвазия от 0,76 до 1,5 мм; ✧ инвазия более 1,5 мм, Сlark III. ■ Высокий риск метастазирования – Сlark IV–V, глубина инвазии более 1,5 мм. Стандартизованный подход в диагностике меланомы. ■ Сбор анамнеза. ■ Осмотр пациента. ■ Клинические лабораторные методы обследования, включая исследование биохимического профиля печени. ■ Рентгенологическое исследование груди. ■ КТ при II–III стадии заболевания, а также радиоизотопное исследование костей, головного мозга и печени. Заключение о результатах исследования должно включать сведения по следующим позициям: ■ Краткий анамнез больного. ■ Диагноз. ■ Глубина инвазии/толщина опухоли (в мм). ■ Края (насколько опухоль распространяется шире поражения кожных покровов). ■ Тип меланомы. ■ Стадия по Clark (I–V). ■ Изъязвление (присутствует/отсутствует). ■ Регрессия (присутствует/отсутствует). ■ Предшествующее повреждение, в том числе предрак (присутствует/отсутствует). ■ Сателлиты (присутствуют/отсутствуют). ■ Ангиолимфатическая инвазия (присутствует/отсутствует). ■ Митотическая активность. ■ Иммунный ответ (лимфоцитарная инфильтрация). ■ Направление прорастания (радиальный или вертикальный рост). ЛЕЧЕНИЕ Метод лечения меланомы кожи в значительной мере зависит от особенностей её роста и стадии заболевания. В настоящее время используют следующие виды лечения: хирургическое, химиотерапию, лучевую терапию, биологическую терапию (иммунотерапию). Согласно данным Национального института рака (США), в зависимости от стадии меланомы лечение может быть следующее. ■ 0 стадия меланомы. ✧ Иссечение опухоли с захватом 0,5–1 см здоровой ткани в амбулаторных условиях. ■ I стадия меланомы. ✧ Органосохраняющее повторное иссечение опухоли после биопсии в амбулаторных условиях. ✧ Широкое удаление опухоли в условиях стационара (отступя от края на 1–2 см: рТ1 – 1 см, рТ2 – 2 см). При формировании обширного дефекта кожи применяют лоскуты и трансплантаты. Иногда иссекают прилежащие к опухоли лимфатические узлы. ■ II стадия меланомы. ✧ Широкое иссечение опухоли (рТ3–4 – 3 см) в сочетании с исследованием регионарных лимфатических узлов на наличие метастазов. ✧ Широкое удаление меланомы и регионарных лимфатических узлов как в один, так и в два этапа. ✧ Сочетание широкого удаления опухоли с общей поддерживающей терапией (химио- или иммунотерапия). ✧ Сочетание широкого удаления опухоли с местной химиотерапией (изолированная артериальная перфузия). Применяют при поражениях конечностей. ■ III стадия меланомы. ✧ Широкое хирургическое удаление опухоли (отступя от края на 3 см) в сочетании с иммунотерапией или без неё, пластическое закрытие образовавшегося дефекта, регионарная лимфаденэктомия. ✧ Сочетание широкого удаления опухоли с общей адъювантной терапией, регионарная лимфаденэктомия. ✧ Сочетание широкого удаления опухоли с местной химиотерапией, регионарная лимфаденэктомия. ■ IV стадия меланомы. ✧ Симптоматическая лимфаденэктомия, препятствующая метастазированию. ✧ Паллиативная лучевая терапия. ✧ Общая химиотерапия и/или биологическая терапия. ■ Рецидивы меланомы. ✧ Нет стандартного лечения. Оно зависит от многих факторов: предыдущего лечения, локализации и др. Обычно это химиотерапия или иммунотерапия.