пример диагностики и лечения инфаркта миокарда
реклама
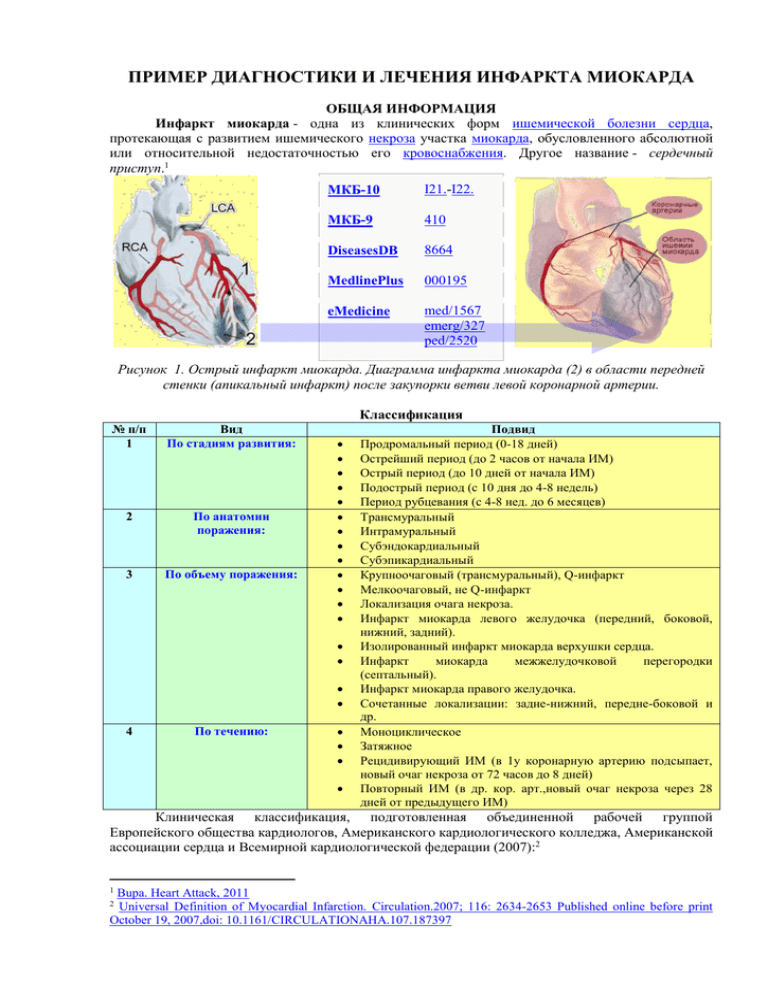
ПРИМЕР ДИАГНОСТИКИ И ЛЕЧЕНИЯ ИНФАРКТА МИОКАРДА ОБЩАЯ ИНФОРМАЦИЯ Инфаркт миокарда - одна из клинических форм ишемической болезни сердца, протекающая с развитием ишемического некроза участка миокарда, обусловленного абсолютной или относительной недостаточностью его кровоснабжения. Другое название - сердечный приступ.1 МКБ-10 I21.-I22. МКБ-9 410 DiseasesDB 8664 MedlinePlus 000195 eMedicine med/1567 emerg/327 ped/2520 Рисунок 1. Острый инфаркт миокарда. Диаграмма инфаркта миокарда (2) в области передней стенки (апикальный инфаркт) после закупорки ветви левой коронарной артерии. Классификация № п/п 1 Вид По стадиям развития: 2 По анатомии поражения: 3 По объему поражения: 4 По течению: Подвид Продромальный период (0-18 дней) Острейший период (до 2 часов от начала ИМ) Острый период (до 10 дней от начала ИМ) Подострый период (с 10 дня до 4-8 недель) Период рубцевания (с 4-8 нед. до 6 месяцев) Трансмуральный Интрамуральный Субэндокардиальный Субэпикардиальный Крупноочаговый (трансмуральный), Q-инфаркт Мелкоочаговый, не Q-инфаркт Локализация очага некроза. Инфаркт миокарда левого желудочка (передний, боковой, нижний, задний). Изолированный инфаркт миокарда верхушки сердца. Инфаркт миокарда межжелудочковой перегородки (септальный). Инфаркт миокарда правого желудочка. Сочетанные локализации: задне-нижний, передне-боковой и др. Моноциклическое Затяжное Рецидивирующий ИМ (в 1у коронарную артерию подсыпает, новый очаг некроза от 72 часов до 8 дней) Повторный ИМ (в др. кор. арт.,новый очаг некроза через 28 дней от предыдущего ИМ) Клиническая классификация, подготовленная объединенной рабочей группой Европейского общества кардиологов, Американского кардиологического колледжа, Американской ассоциации сердца и Всемирной кардиологической федерации (2007):2 1 Bupa. Heart Attack, 2011 Universal Definition of Myocardial Infarction. Circulation.2007; 116: 2634-2653 Published online before print October 19, 2007,doi: 10.1161/CIRCULATIONAHA.107.187397 2 2 Спонтанный ИМ (тип 1), связанный с ишемией вследствие первичного коронарного события, такого как эрозия бляшки и/или разрушение, растрескивание или расслоение. Вторичный ИМ (тип 2), связанный с ишемией, вызванной увеличением недостатка кислорода или его пос-тупления, например, при коронарном спазме, коронарной эмболии, анемии, аритмии, гипер- или гипотензии. Внезапная коронарная смерть (тип 3), включая остановку сердца, часто с симптомами предполагаемой ишемии миокарда с ожидаемой новой элевацией ST и новой блокадой левой ножки пучка Гиса, выявлением свежего тромба коронарной артерии при ангиографии и/или ауто-псии, наступившей смертью до получения образцов крови или перед повышением концентрации маркеров. ЧКВ-ассоциированный ИМ (тип 4а). ИМ, связанный с тромбозом стента (тип 4б), который подтвержден ангиографией или аутопсией. АКШ-ассоциированный ИМ (тип 5). Нужно иметь в виду, что иногда у пациентов может возникать несколько типов ИМ одновременно или последовательно. Следует учесть, что термин «инфаркт миокарда» не входит в понятие «некроз кардиомиоцитов» вследствие проведения АКШ (отверстие в желудочке, манипуляции с сердцем) и влияния следующих факторов: почечной и сердечной недостаточности, кардиостимуляции, электрофизиологической абляции, сепсиса, миокардита, действия кардиотропных ядов, инфильтративных заболеваний. Этиология Инфаркт миокарда развивается в результате обтурации просвета сосуда кровоснабжающего миокард (коронарная артерия). Причинами могут стать (по частоте встречаемости): Атеросклероз коронарных артерий (тромбоз, обтурация бляшкой) 93-98 % Хирургическая обтурация (перевязка артерии или диссекция при ангиопластике) Эмболизация коронарной артерии (тромбоз при коагулопатии, жировая эмболия т. д.) Спазм коронарных артерий Отдельно выделяют инфаркт при пороках сердца (аномальное отхождение коронарных артерий от легочного ствола) Факторы риска Табакокурение и пассивное курение3 Загрязнение атмосферы4 Мужчины чаще страдают от инфаркта миокарда, чем женщины Ожирение5 Употребление алкоголя Сахарный диабет Патогенез Различают стадии: Ишемии Повреждения (некробиоза) Некроза Рубцевания Ишемия может являться предиктором инфаркта и длиться довольно долго. При исчерпывании компенсаторных механизмов говорят о повреждении, когда страдает метаболизм и 3 U.S. Department of Health and Human Services. Reducing the Health Consequences of Smoking: 25 Years of Progress. A Report of the Surgeon General. Rockville (MD): U.S. Department of Health and Human Services, Public Health Service, Centers for Disease Control, National Center for Chronic Disease Prevention and Health Promotion, Office on Smoking and Health, 1989 4 Peters A, von Klot S, Heier M, Trentinaglia I, Hormann A, Wichmann HE, et al. 2004. Exposure to traffic and the onset of myocardial infarction. N Engl J Med 351:1721–17 5 Yusuf S, Hawken S, Ounpuu S, Bautista L, Franzosi MG, Commerford P, Lang CC, Rumboldt Z, Onen CL, Lisheng L, Tanomsup S, Wangai P Jr, Razak F, Sharma AM, Anand SS; INTERHEART Study Investigators. (2005). «Obesity and the risk of myocardial infarction in 27,000 participants from 52 countries: a case-control study». Lancet 366 (9497): 1640–9. DOI:10.1016/S0140-6736(05)67663-5. PMID 16271645 3 функция миокарда, однако изменения носят обратимый характер. Стадия повреждения длится от 4 до 7 часов. Некроз характеризуется необратимостью повреждения. Через 1-2 недели после инфаркта некротический участок начинает замещаться рубцовой тканью. Окончательное формирование рубца происходит через 1-2 месяца. Клиническая картина Основной клинический признак - интенсивная боль за грудиной (ангинозная боль). Однако болевые ощущения могут носить вариабельный характер. Пациент может жаловаться на чувство дискомфорта в груди, боли в животе, горле, руке, лопатке.6 Нередко заболевание имеет безболевой характер, что характерно для больных сахарным диабетом. Болевой синдром сохраняется более 15 минут (могут длиться 1 час) и купируется через несколько часов, либо после применения наркотических анальгетиков, нитраты неэффективны. Бывает профузный пот. В 20-30 % случаев при крупноочаговых поражениях развиваются признаки сердечной недостаточности. Пациенты отмечают одышку, непродуктивный кашель. Нередко встречаются аритмии. Как правило, это различные формы экстрасистолий или фибрилляция предсердий. Нередко единственным симптомом инфаркта миокарда является внезапная остановка сердца. Предрасполагающим фактором является физическая нагрузка, психоэмоциональное напряжение, состояние утомления, гипертонический криз. Атипичные формы инфаркта миокарда В некоторых случаях симптомы инфаркта миокарда могут носить атипичный характер. Такая клиническая картина затрудняет диагностику инфаркта миокарда. Различают следующие атипичные формы инфаркта миокарда: Абдоминальная форма - симптомы инфаркта представлены болями в верхней части живота, икотой, вздутием живота, тошнотой, рвотой. В данном случае симптомы инфаркта могут напоминать симптомы острого панкреатита. Астматическая форма - симптомы инфаркта представлены нарастающей одышкой. Симптомы инфаркта напоминают симптомы приступа бронхиальной астмы. Атипичный болевой синдром при инфаркте может быть представлен болями, локализованными не в груди, а в руке, плече, нижней челюсти, подвздошной ямке. Безболевая ишемия миокарда наблюдается редко. Такое развитие инфаркта наиболее характерно для больных сахарным диабетом, у которых нарушение чувствительности является одним из проявлений болезни (диабета). Церебральная форма - симптомы инфаркта представлены головокружениями, нарушениями сознания, неврологическими симптомами. В ряде случаев у пациентов с остеохондрозом грудного отдела позвоночника, к основному болевому синдрому при ИМ присоединяется характерная для межрёберной невралгии опоясывающая боль в грудной клетке, усиливающаяся при прогибании спины назад, вперед, в обе стороны. Диагностика Рисунок 2. Болевые зоны при инфаркте миокарда: темно-красный - типичная область, светлокрасный - другие возможные области.7 6 7 Mallinson, T (2010). «Myocardial Infarction». Focus on First Aid (15): 15. http://www.medpunkt.org/upload/Image/infarkt_miokarda.jpg http://pokolenie-x.com/wp-content/uploads/2011/02/pokolenie_x_infarkt3.jpg 4 Ранняя: Электрокардиография Эхокардиография Анализ крови на кардиотропные белки (MB-КФК, АсАТ, ЛДГ1, тропонин) Отсроченая: Коронарография Сцинтиграфия миокарда Осложнения ранние: острая сердечная недостаточность8 кардиогенный шок нарушения ритма и проводимости. Довольно частое осложнение.9 тромбоэмболические осложнения разрыв миокарда с развитием тампонады сердца. Вероятность данного осложнения при современной терапии составляет около 1%.10 перикардит Осложнения поздние: постинфарктный синдром (синдром Дресслера) тромбоэмболические осложнения хроническая сердечная недостаточность аневризма сердца Инфаркт миокарда (ОИМ) - острое заболевание, которое характеризуется развитием очага ишемического некроза части сердечной мышцы вследствие резкого несоответствия между потребностью миокарда в кислороде и возможностями его доставки по коронарным артериям. В патогенезе ОИМ главными факторами являются коронарный атеросклероз, тромбоз и спазм коронарных артерий. Основным патофизиологическим механизмом, запускающим цепь приспособительных реакций в ответ на возникновение очага ишемии, является резкое снижение сократительной способности миокарда в зоне некроза и ишемического повреждения, приводящее к снижению насосной функции левого желудочка, что вызывает развитие гипоксии разной степени (рис. 3). Если нарушения сократительной функции охватывают более 10% функционирующего миокарда, снижается фракция выброса, повышается конечно-диастолическое давление и увеличивается объем левого желудочка. При поражении более 25% появляются признаки левожелудочковой недостаточночти, при вовлечении в процесс более 40% массы левого желудочка возникает кардиогенный шок. Возрастающая гипоксия запускает каскад компенсаторных реакций, реализация которых и компенсация гипоксии в значительной мере обеспечиваются нейро-гуморальными системами, главный образом, симпато-адреналовой. Однако эти реакции в условиях коронарного атеросклероза могут привести в конечном итоге к увеличению зоны некроза и возрастанию потребности миокарда в кислороде, образуя «порочный круг», а первичная реакция симпатоадреналовой системы (САС), обуславливая нарушение процессов энергообразования в миокарде, из компенсаторной превращается в патогенный фактор развития ИМ, усугубляя тканевую гипоксию. К настоящему времени сформировалось представление и о роли свободно-радикальных химических превращений в связи с нарушением утилизации кислорода при ишемии с последующей реперфузией. 8 McMurray JJ, Pfeffer MA (2005). «Heart failure». Lancet 365 (9474): 1877–89. DOI:10.1016/S01406736(05)66621-4. PMID 15924986 9 Podrid Philip J. Cardiac Arrhythmia: Mechanisms, Diagnosis, and Management. - Lippincott Williams & Wilkins, 2001. - ISBN 0781724864 10 Yip HK, Wu CJ, Chang HW, Wang CP, Cheng CI, Chua S, Chen MC. (2003). «Cardiac rupture complicating acute myocardial infarction in the direct percutaneous coronary intervention reperfusion era» (PDF). Chest 124 (2): 565–71. DOI:10.1378/chest.124.2.565. PMID 12907544 5 Рисунок 3. Гипоксия как ключевое звено пато- и танатогенеза острого инфаркта миокарда. Основные моменты патогенеза острого инфаркта миокарда Однако при всей неоднозначности и сложности взаимозависимых процессов, приводящих к коронарной окклюзии, и тем более формирующихся в процессе ответной реакции, основной причиной развития и прогрессирования патологического процесса в организме является дефицит энергетического баланса вследствие гипоксии, обусловленной нарушением доставки О2 клеткам. В основе механизмов ишемического повреждения миокарда лежит нарушение структурнофункционального состояния клеточных мембран и перегрузка клеток кальцием. Именно этот процесс обусловливает постишемическую контрактильную дисфункцию (синдром «оглушенного» миокарда), развитие некроза в обратимо ишемизированных клетках и окончательную величину зоны некроза миокарда, которая является основной детерминантой смертности от инфаркта миокарда. 11 Диагноз ОИМ устанавливается на основании критериев, предложенных экспертами ВОЗ (1989), а тяжесть состояния оценивается по классификации Киллипа (1967). 11 http://www.google.com.ua/imgres?imgurl=http://www.asma.com.ua/Library/perf/perf/img/tabl18.gif&imgrefurl=http://www.asma.com.ua/Library/perf/perf/p5oim.asp&usg=__NEk7G5bEyY1iOOUfC_yFmvuyKvg=&h=595&w=523&sz=14& hl=ru&start=9&zoom=1&tbnid=vyid22XGUUV0M:&tbnh=135&tbnw=119&ei=dV5fT8iaGYeO0AWPouX6Bg&prev=/search%3Fq%3D%25D0%2591%25D0 %25BE%25D0%25BB%25D0%25B5%25D0%25B2%25D1%258B%25D0%25B5%2B%25D0%25B7%25D0%25 BE%25D0%25BD%25D1%258B%2B%25D0%25BF%25D1%2580%25D0%25B8%2B%25D0%25B8%25D0%25 BD%25D1%2584%25D0%25B0%25D1%2580%25D0%25BA%25D1%2582%25D0%25B5%2B%25D0%25BC% 25D0%25B8%25D0%25BE%25D0%25BA%25D0%25B0%25D1%2580%25D0%25B4%25D0%25B0%26um%3 D1%26hl%3Dru%26sa%3DN%26gbv%3D2%26rlz%3D1W1ADFA_ruUA457%26tbm%3Disch&um=1&itbs=1 6 Лечение Лечение на ранних этапах при возможности сводится к устранению боли, восстановлению коронарного кровотока (тромболитическая терапия, ангиопластика коронарных артерий, АКШ). При выраженной сердечной недостаточности в условиях клиники возможна постановка внутриаортальной баллонной контрпульсации. В случае остановки сердца необходимо немедленно начать сердечно-лёгочную реанимацию. Доступность автоматических наружных дефибрилляторов увеличивает выживаемость в таких ситуациях. Ведущими направлениями терапии ОИМ является восстановление проходимости поврежденного сосуда, ограничение зоны некроза, оптимизация работы сердечной мышцы в условиях повреждения и развивающейся гипоксии, борьба с болевым синдромом, профилактика и лечение осложнений (рис. 4). Рисунок 4. Общая схема современной комплексной терапии острого инфаркта миокарда. 7 ЧТКА - чрезкожная транслюминальная коронарная ангиопластика Мероприятия, направленные на ограничения зоны некроза, уменьшают вероятность развития серьезных осложнений, улучшают исход и прогноз заболевания. Для уменьшения размеров ишемического некроза миокарда важно как можно быстрее улучшить баланс между потребностью миокарда в кислороде и доставкой его с кровью по коронарным артериям за счет увеличения миокардиального кровотока и (или) за счет снижения потребности миокарда в кислороде. Как видно из таблицы, приоритетными являются тромболитическая, антикоагулянтная и антитромботическая терапия; используются нитраты; способность снижать потребность миокарда в кислороде, уменьшать число сердечных сокращений (ЧСС) и тем самым предотвращать расширение зоны некроза, оказывать протекторное действие на миокард обеспечили широкое применение бета-адренаблокаторам; активно завоевывают позиции в лечении ОИМ ингибиторы ангиотензинпревращающего фермента, обладающие антиангинальной активностью, возможностью ограничить размеры некроза и предотвратить развитие сердечной недостаточности и аритмий. Начали использовать цитопротекторы (триметазидин) – препараты, способные оптимизировать метаболические процессы в миокарде. Все задачи интенсивной терапии в той или иной степени способен решать полифункциональный кровезаменитель с газотранспортными, мембраностабилизирующими и кардиопротекторными свойствами - Перфторан (рис. 5). Рисунок 5. Механизмы действия Перфторана при остром инфаркте миокарда. Технология применения Перфторана в лечении острого инфаркта миокарда 1. Обоснование целесообразности введения Проведенные учеными исследования в различных странах показали, что введение Перфторана сопровождается заметным улучшением клинического течения заболевания: уменьшается выраженность болевого синдрома (частота и интенсивность болевых приступов); отмечается более раннее формирование электрокардиографических признаков подострой стадии инфаркта; в меньшей степени и реже имеет место недостаточность кровообращения. Это обусловлено тем, что уже в первые сутки после введения Перфторана нормализуются показатели газового состава крови, КОС и симпатикоадреналовой системы. Быстрее восстанавливается до физиологического уровня соотношение стресс-реализующей гистаминореактивной и стресс-лимитирующей серотонинэргической систем, что способствут улучшению микроциркуляции. При одновременном усилении диффузии кислорода, обеспечивающей баланс между его потреблением и доставкой, это приводит к уменьшению ишемии в периинфарктной зоне, сохранению большего числа кардиомиоцитов, способных к эффективному сокращению, т.е. к уменьшению зоны некроза миокарда (табл. 1). 8 Таблица 1. Влияние Перфторана на величину зоны некроза миокарда у больных с ОИМ. 2. Показания к применению ОИМ в первые 6-12 часов болевого приступа. 3. Техника введения после размораживания при комнатной температуре оценить препарат на пригодность к использованию; вводить через отдельную систему для инфузий, исключив предварительное введение по ней коллоидных растворов; перед введением расчетной дозы обязательна биологическая проба; расчетную дозу (3-5 мл/кг) вводят под контролем артериального давления и ЦВД; первоначальная скорость инфузии 4-6 капель в минуту при хорошей переносимости препарата может быть увеличена до 35-40 капель в минуту. 4. Противопоказания ЦВД выше 180 мм водн. ст. или явления застойной сердечной недостаточности; сопутствующая патология (онкологические и эндокринные заболевания, заболевания крови); повышенная чувствительность к препарату. 5. Осложнения а) резко выраженная гипотония: замедлить темп инфузии; внутривенно дофамин (5-10 мкг/кг/мин); внутривенно кортикостероиды (30-60 мг по преднизолону); при сохраняющейся гипотензии прекратить инфузию препарата; б) анафилактоидная реакция; прекратить введение; внутривенно дофамин (5-15 мкг/кг/мин) до достижения желаемого эффекта; внутривенно кортикостероиды (60-90 мг по преднизолону); антигистаминные препараты. 6. Побочные эффекты Грубый шум трения перикарда на 3-5 сутки от введения препарата расценивали как проявление реактивного перикардита или раннего синдрома Дресслера, которые сами по себе характерны для ОИМ. Тем не менее, не исключено, что Перфторан может приводить к повышению частоты возникновения этих осложнений. Развитие шума трения перикарда не сказывается на дальнейшем течении заболевания и в течение 2-3 суток купируется применением стероидных или нестероидных гормонов, десенсибилизирующих препаратов. 7. Примечания даже при хорошей переносимости препарата следует избегать его введения с высокой скоростью в связи с нежелательностью инфузионной нагрузки у данной категории больных; рекомендуется сочетать введение Перфторана с параллельной инфузией нитроглицерина (под контролем ЦВД)), которая проводится в другую вену в обычных для ОИМ дозах; важное значение имеет комбинация инфузии Перфторана с оксигенотерапией. Для этого можно ингалировать больного увлажненным кислородом (40-60%) во время и после введения Перфторана; средняя продолжительность инфузии препарата (400 мл) должна быть не менее 8 часов. 8. Резюме 9 Использование Перфторана в комплексе интенсивной терапии ОИМ позволяет более чем в два раза увеличить объем массы сохраненного миокарда, обеспечить лучшее качество жизни в постинфарктном периоде (ретроспективное исследование через 1 год); уменьшить число повторных инфарктов, снизить на 21,2% частоту развития недостаточности кровообращения. Устранение боли, одышки и тревоги Если приступ ангинозной боли не ослабевает через несколько минут после прекращения физической нагрузки или он возник в покое, больной должен принять нитроглицерин в виде таблетки под язык12 (0,5 мг) или в виде аэрозоля (0,4 мг в дозе). Если приступ не исчезает через 5 мин, то можно принять нитроглицерин повторно. Рисунок 6. Сердечный приступ.13 Если симптомы сохраняются в течение следующих 5 минут после повторного приёма, следует вызвать бригаду скорой медицинской помощи и принять нитроглицерин ещё раз. Если боль сохраняется на момент приезда бригады скорой медицинской помощи, врач применяет морфин. Предварительно 10 мг морфина гидрохлорида разводят в 10 мл 0,9 % раствора хлорида натрия или дистиллированной воды. Первую дозу 2-5 мг (то есть 2-5 мл раствора) вводят внутривенно струйно. Затем дополнительно вводят 2-5 мг каждые 5-15 минут до устранения боли или возникновения побочных эффектов. Введение морфина при инфаркте миокарда без подъёма сегмента ST увеличивает риск смерти.14 Также с обезболивающей целью возможно применение нейролептанальгезии - сочетание наркотического анальгетика фентанила (0,05-0,1 мг) и нейролептика дроперидола (2,5-10 мг в зависимости от уровня артериального давления). При необходимости нейролептанальгезию повторяют в более низкой дозе. При наличии у больного артериальной гипоксемии (насыщение артериальной крови кислородом <90 %), одышки или других признаков сердечной недостаточности дают увлажненный кислород (через маску или носовой катетер) со скоростью 2-5 л/мин. Артериальную гипоксемию по возможности определяют с помощью пульсоксиметрии. 12 Anderson JL, Adams CD, Antman EM, et al. (August 2007). «ACC/AHA 2007 guidelines for the management of patients with unstable angina/non ST-elevation myocardial infarction: a report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines (Writing Committee to Revise the 2002 Guidelines for the Management of Patients With Unstable Angina/Non ST-Elevation Myocardial Infarction): developed in collaboration with the American College of Emergency Physicians, the Society for Cardiovascular Angiography and Interventions, and the Society of Thoracic Surgeons: endorsed by the American Association of Cardiovascular and Pulmonary Rehabilitation and the Society for Academic Emergency Medicine». Circulation 116 (7): e148–304. DOI:10.1161/CIRCULATIONAHA.107.181940. PMID 17679616 13 http://meduniver.com/Medical/profilaktika/Img/258.jpg 14 Meine TJ, Roe MT, Chen AY, et al. (2005). «Association of intravenous morphine use and outcomes in acute coronary syndromes: results from the CRUSADE Quality Improvement Initiative». Am Heart J 149 (6): 1043–9. DOI:10.1016/j.ahj.2005.02.010. PMID 15976786 10 Несмотря на это, систематические обзоры 2009 и 2010 годов показали, что применение кислорода при инфаркте миокарда увеличивает риск смерти и зону некроза,15 поэтому на данный момент не рекомендуют использовать кислородотерапию рутинно.16 Больному с выраженным возбуждением, тревогой, страхом (которые не исчезают после введения наркотического анальгетика) можно назначить транквилизатор (например, диазепам внутривенно 2,5-10 мг). Также важно успокоить пациента и его близких. Антитромбоцитарная терапия Всем больным инфарктом миокарда следует принять ацетилсалициловую кислоту, предварительно разжевав, в нагрузочной первой дозе 150-300 мг.17 Для этих целей не подходит кишечно-растворимая форма, так как начало его действия медленное. При выраженной тошноте, рвоте, сопутствующих заболеваниях желудка возможно внутривенное введение ацетилсалициловой кислоты в дозе 250-500 мг.18 Далее ацетилсалициловая кислота показана таким больным пожизненно в дозе 75-150 мг/сут. При наличии противопоказаний к ацетилсалициловой кислоте применяют клопидогрел в нагрузочной первой дозе 300 мг и в последующем 75 мг/сут.19 Комбинация клопидогрела с аспирином эффективнее, чем монотерапия аспирином при инфаркте миокарда без подъёма сегмента ST.20 Антикоагулянты Применяют нефракционированный гепарин в течение 48 ч. В начале вводят внутривенно струйно 60 МЕ/кг (но не более 4000 МЕ), затем постоянно внутривенно с начальной скоростью 13 МЕ/кг/ч (но не более 100 МЕ/ч) Дальнейшую дозу подбирают, ориентируясь на АЧТВ, который должен в 1,5-2 раза быть больше нормы и контролироваться через 3, 6, 12, 24 ч. Также возможно применение низкомолекулярного гепарина (эноксапарина), который вводят под кожу живота в дозе 1 мг/кг 2 раза в сутки до 5-7 дней. За 15 мин до первой п/к инъекции необходимо внутривенно струйно ввести 30 мг данного препарата. Доза первых 2 п/к инъекций - не более 100 мг. Преимущества низкомолекулярного гепарина перед нефракционированным: простота введения и нет необходимости в постоянном контроле свёртывания крови. Иногда применяют фондапаринукс в дозе 2,5 мг под кожу живота 1 раз в сутки. Данный препарат наиболее удобен в применении и в отличие от гепарина не вызывает тромбоцитопению. 15 Routine use of oxygen in the treatment of myocardial infarction: systematic review - Wijesinghe et al. 95 (3): 198 - Heart 16 Cabello JB, Burls A, Emparanza JI, Bayliss S, Quinn T (2010). «Oxygen therapy for acute myocardial infarction». Cochrane Database Syst Rev 6 (6): CD007160. DOI:10.1002/14651858.CD007160.pub2. PMID 20556775 17 Antman EM, Anbe DT, Armstrong PW, Bates ER, Green LA, Hand M, Hochman JS, Krumholz HM, Kushner FG, Lamas GA, Mullany CJ, Ornato JP, Pearle DL, Sloan MA, Smith SC Jr (2004). «ACC/AHA guidelines for the management of patients with ST-elevation myocardial infarction: a report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines (Committee to Revise the 1999 Guidelines for the Management of Patients With Acute Myocardial Infarction)». J Am Coll Cardiol 44 (3): 671–719. DOI:10.1016/j.jacc.2004.07.002. PMID 15358045 18 Rossi S, editor. Australian Medicines Handbook 2006. Adelaide: Australian Medicines Handbook; 2006. ISBN 09757919-2-3. 19 ISIS-2 Collaborative group (1988). «Randomized trial of intravenous streptokinase, oral aspirin, both, or neither among 17,187 cases of suspected acute myocardial infarction: ISIS-2». Lancet 2 (8607): 349–60. PMID 2899772 Brown AL, Mann NC, Daya M, Goldberg R, Meischke H, Taylor J, Smith K, Osganian S, Cooper L. (2000). «Demographic, belief, and situational factors influencing the decision to utilize emergency medical services among chest pain patients. Rapid Early Action for Coronary Treatment (REACT) study». Circulation 102 (2): 173–8. PMID 10889127 20 [http://www.hta.ac.uk/fullmono/mon840.pdf Main C, Palmer S, Griffin S, Jones L, Orton V, Sculpher M, et al. Clopidogrel used in combination with aspirin compared with aspirin alone in the treatment of non-STsegmentelevation acute coronary syndromes: a systematic review and economic evaluation. Health Technol Assess 2004;8(40).] 11 Рисунок 7. Кровоснабжение сердца происходит по коронарным артериям. В какой-то критический момент времени происходит закупорка этих артерий. После этого данный участок сердца прекращает кровоснабжаться и начинает отмирать, в этой области образуется некроз тканей, развивается инфаркт. Это и есть инфаркт миокарда - процесс когда какая-то часть вашего сердца безвозвратно умирает.21 Тромболитическая терапия Тромболитическая терапия показана при инфаркте миокарда с подъёмом сегмента ST на ЭКГ. Эффективность её убедительно доказана, позволяет восстановить коронарный кровоток, ограничить размер инфаркта и снизить смертность. Тромболизис проводят как можно раньше и в пределах 12 ч от начала заболевания. Для этого применяют стрептокиназу в дозе 1,5 млн МЕ внутривенно на 100 мл 0,9 % раствора хлорида натрия в течение 30-60 мин. Также используют альтеплазу на 100-200 мл изотонического раствора по схеме: 15 мг внутривенно струйно, затем 0,75 мг/кг в течение 30 мин (но не более 50 мг) и далее 0,5 мг/кг в течение 60 мин (но не более 35 мг). Альтеплаза имеет преимущества перед стрептокиназой в виде более эффективного восстановления коронарного кровотока за счёт тропности к фибрину тромба, а также отсутствии антигенности. Бета-адреноблокаторы При отсутствии противопоказаний применяют метопролол, пропранолол или атенолол. Однако эффективность внутривенного применения бета-адреноблокаторов на ранних этапах не доказана и повышает риск развития кардиогенного шока. Лечение инфаркта миокарда стволовыми клетками В настоящее время, терапия инфаркта миокарда стволовыми клетками активно исследуется в экспериментах на животных, и не проводилось клинических испытаний доказывающих эффективность данной методики на людях. Не смотря, на то, что в опытах на животных стволовые клетки оказывают положительный эффект, вопрос лечения ими исследован явно недостаточно, для перехода к экспериментам на людях. В эксперименте на крысах было показано, что мобилизация стволовых клеток под действием колониестимулирующих факторов (англ. Colony-stimulating factor) ускоряет процессы репарации миокрада после инфаркта, при этом рубца почти не остается.22 В систематическом обзоре, опубликованном специалистами Cochrane Collaboration в 2012 году, сообщается, что терапия стволовыми клетками может существенно улучшить прогноз при остром инфаркте миокарда.23 21 22 http://o-samom-glavnom.tv/sites/default/files/img/infarkt%20miokarda.jpg Пятая ежегодная конференция «Стволовые клетки и перспективы их использования в здравоохранении». 12 Профилактика Антитромботическая терапия аспирином и/или клопидогрелом снижает риск рецидива инфаркта миокарда. Применение клопидогрела и аспирина снижает риск сердчечно-сосудистых событий, но в то же время повышает риск развития кровотечений.24 Бета-блокаторы как метопролол или карведилол могут применяться для профилактики инфаркта миокарда.25 Данные препараты в особенности улучшают прогноз тем пациентам, у которых имеется нарушение функции левого желудочка.26 Бета-блокаторы снижают смертность и заболеваемость. Терапия статинами после инфаркта миокарда снижает смертность.27 Применение полиненасыщенных жирных кислот также может улучшить прогноз.28 Применение гепарина у лиц с нестабильной стенокардией может снизить риск инфаркта миокарда, но в то же время повысить возможность небольших кровотечений.29 Ингибиторы АПФ также применяют для профилактики инфаркта миокарда.30 Опасные предрассудки и дезинформация Через электронную почту массово рассылают некую презентацию (на русском и английском языках), в которой утверждается о якобы имеющихся рекомендациях «сильно кашлять при угрозе инфаркта» (якобы для «улучшения кровообращения»). Никаких научных данных такого рода нет, наоборот, больному необходим покой и срочная медицинская помощь. Ссылки на публикацию, приведенные в статье, являются фальсификацией. Среди населения существует заблуждение, что после инфаркта следует максимально снизить физическую активность, что не вполне верно. При возникновении инфаркта миокарда жесткое ограничение физической активности необходимо в первые часы и дни с момента 23 [http://www.thecochranelibrary.com/details/file/1479309/CD006536.html Clifford DM, Fisher SA, Brunskill SJ, Doree C, Mathur A, Watt S, Martin-Rendon E. Stem cell treatment for acute myocardial infarction. Cochrane Database of Systematic Reviews 2012, Issue 2. Art. No.: CD006536. DOI: 10.1002/14651858.CD006536.pub3.] 24 Peters RJ, Mehta SR, Fox KA, Zhao F, Lewis BS, Kopecky SL, Diaz R, Commerford PJ, Valentin V, Yusuf S; Clopidogrel in Unstable angina to prevent Recurrent Events (CURE) Trial Investigators. (2003). «Effects of aspirin dose when used alone or in combination with clopidogrel in patients with acute coronary syndromes: observations from the Clopidogrel in Unstable angina to prevent Recurrent Events (CURE) study». Circulation 108 (14): 1682–7. DOI:10.1161/01.CIR.0000091201.39590.CB. PMID 14504182 25 Yusuf S, Peto R, Lewis J, Collins R, Sleight P (1985). «Beta blockade during and after myocardial infarction: an overview of the randomized trials». Prog Cardiovasc Dis 27 (5): 335–71. DOI:10.1016/S0033-0620(85)80003-7. PMID 2858114 26 Dargie HJ. (2001). «Effect of carvedilol on outcome after myocardial infarction in patients with left-ventricular dysfunction: the CAPRICORN randomised trial». Lancet 357 (9266): 1385–90. DOI:10.1016/S01406736(00)04560-8. PMID 11356434 27 Sacks FM, Pfeffer MA, Moye LA, Rouleau JL, Rutherford JD, Cole TG, Brown L, Warnica JW, Arnold JM, Wun CC, Davis BR, Braunwald E. (1996). «The effect of pravastatin on coronary events after myocardial infarction in patients with average cholesterol levels. Cholesterol and Recurrent Events Trial investigators». N Engl J Med 335 (14): 1001–9. DOI:10.1056/NEJM199610033351401. PMID 8801446. Sacks FM, Moye LA, Davis BR, Cole TG, Rouleau JL, Nash DT, Pfeffer MA, Braunwald E. (1998). «Relationship between plasma LDL concentrations during treatment with pravastatin and recurrent coronary events in the Cholesterol and Recurrent Events trial». Circulation 97 (15): 1446–52. PMID 9576424 28 Mozaffarian D, Micha R, Wallace S (2010). «Effects on Coronary Heart Disease of Increasing Polyunsaturated Fat in Place of Saturated Fat: A Systematic Review and Meta-Analysis of Randomized Controlled Trials». PLoS Med. 7 (3): e1000252. DOI:10.1371/journal.pmed.1000252. PMID 20351774 (2001) «Dietary supplementation with n-3 polyunsaturated fatty acids and vitamin E after myocardial infarction: results of the GISSI-Prevenzione trial. Gruppo Italiano per lo Studio della Sopravvivenza nell'Infarto miocardico». Lancet 354 (9177): 447–55. DOI:10.1016/S0140-6736(99)07072-5. PMID 10465168 Leaf A, Albert C, Josephson M, Steinhaus D, Kluger J, Kang J, Cox B, Zhang H, Schoenfeld D (2005). «Prevention of fatal arrhythmias in high-risk subjects by fish oil n-3 fatty acid intake». Circulation 112 (18): 2762–8. DOI:10.1161/CIRCULATIONAHA.105.549527. PMID 16267249 29 Magee KD, Campbell SG, Moher D, Rowe BH (2008). «Heparin versus placebo for acute coronary syndromes». Cochrane Database Syst Rev (2): CD003462. DOI:10.1002/14651858.CD003462.pub2. PMID 18425889 30 Pfeffer MA, Braunwald E, Moye LA, Basta L, Brown EJ Jr, Cuddy TE, Davis BR, Geltman EM, Goldman S, Flaker GC, et al. (1992). «Effect of captopril on mortality and morbidity in patients with left ventricular dysfunction after myocardial infarction. Results of the survival and ventricular enlargement trial. The SAVE Investigators». N Engl J Med. 327 (10): 669–77. DOI:10.1056/NEJM199209033271001. PMID 1386652 13 возникновения инфаркта. Данная мера вызвана необходимостью снижения нагрузки на пораженный миокард. Однако впоследствии - ранняя активизация больного в сочетании с лечебной физкультурой значительно облегчают реабилитацию и снижают риск осложнений. Следует помнить, что при длительной иммобилизации тела увеличивается риск образования внутрисосудистых тромбов. Отсутствие же нагрузки существенно повышает риск повторного инфаркта. Это не означает, что больной, перенесший инфаркт миокарда, может сразу же вернуться к уровню физических нагрузок, которые были доступны ему за месяц до инфаркта. Подбор интенсивности безопасной физической нагрузки после инфаркта - задача для специалиста по физической реабилитации. Прогноз Прогноз заболевания условно неблагоприятный, после возникновения инфаркта в миокарде развиваются необратимые ишемические изменения, что может привести к осложнениям различной степени тяжести. РАЗВИТИЕ ИНФАРКТА МИОКАРДА НА ФОНЕ ПРИЁМА БЕТА - БЛОКАТОРОВ И АПФ ИНГИБИТОРОВ31 Новые исследования по рассматриваемой теме позволяет под несколько другим углом взглянуть на профилактику и лечение инфаркта миокарда. Ниже приведем некоторые данные, которые получены различными зарубежными учеными и отечественными специалистами, а том числе и с использованием программно-аппаратного комплекса «КСК-БАРС» (ТУ У 33.1-33741869001:2006). Достигнутый прогресс в изучении атеросклероза - это в первую очередь окончательное подтверждение давно подозреваемого факта, что уровень холестерина должен быть очень низким. Сегодняшние лекарства позволяют добиться очень низких уровней холестерина и липопротеидов низкой плотности. Это дало возможность перевести в практическую плоскость то, что доказано научными исследованиями. В тоже время уже начинает складываться впечатление, что данный путь себя исчерпал, принципиально нового уже найти не удаётся. Показательны итоги опубликованного исследования «Treating to new targets» (лечение до новых целей). Ведь холестерин липопротеидов низкой плотности снизили до очень низких уровней. В результате выявилось отчётливое уменьшение частоты инфарктов и инсультов, но общая смертность не изменилась. И исследователи обратились к рассмотрению практического применения знаний о других механизмах.32 Популярна точка зрения о важной роли воспаления в развитии атеросклероза. Обсуждалась даже возможность применения обычной противовоспалительной терапии. При появлении новых ингибиторов СОХ-2 думали, что эти препараты будут хороши при атеросклерозе и даже планировались большие исследования в этом направлении. Но оказалось, что ингибиторы СОХ-2 напротив, способны увеличить риск осложнений сердечно-сосудистых заболеваний. С-реактивный белок (СРБ) хорош как маркер воспаления. Его определение позволяет выявить те группы пациентов, у которых терапия должна быть особенно активной. Однако доказательств того, что само по себе снижение уровня С-реактивного белка определяет клинический эффект какого - либо профилактического атеросклеротического вмешательства нет. Надо отчётливо представлять, что мы говорим об очень чувствительных количественных методах определения СРБ. Этот ничтожный уровень не доступен старым качественным методам. Сейчас начата работа по созданию отечественных рекомендаций по лечению острого коронарного синдрома с подъёмом интервала ST. И уже принято предварительное решение рассматривать повышение уровней сердечных тропонинов у пациентов с клиникой острого коронарного синдрома как признак, достаточный для диагноза «Инфаркт миокарда». Облегчило распространение современной гиполипидемической терапии появление статинов - генериков, но, к сожалению, их даже слишком много и это лечение дорогое. Надо признать, что дешёвого эффективного лечения не бывает. Люди постепенно привыкнут к тому, что за него надо платить. Все испытания проводятся на специально подобранных контингентах больных, а в дальнейшем полученные данные экстраполируются на всю популяцию. Яркий пример - статины. Часто спрашивают, как использовать статины при других сопутствующих заболеваниях. А на 31 32 Из интервью проф. Н.А.Грацианского. http://athero.ru/tnt.htm 14 каком основании мы можем дать ответ, если в испытуемые группы таких больных заведомо не включали? Любой фармакологический препарат - это очередной эксперимент над человечеством и большие деньги, это очень мощный бизнес. Отсутствие среди включаемых в рандомизированные испытания многих «реальных» больных - например, тех, у кого есть сопутствующие заболевания, существенные изменения некоторых органов и систем, приводят к тому, что эти исследования не способны дать информацию о возможных осложнениях испытуемого средства. Нельзя узнать о множестве побочных эффектов из исследований, эти данные приходят только из широкой врачебной практики. К глубокому сожалению у нас никто не посылает в соответствующие инстанции сообщения о выявленных в практической работе нежелательных сторонах действия лекарств. Например, препараты магния весьма эффективны при Инфаркте миокарда, последующие испытания не выявили какого-либо положительного действия магния. Восточная медицина и гомеопатия базируется совершенно на других принципах испытания лекарств - для лечения больных можно использовать только те лекарства, которые были испытаны на здоровых людях. Понимающий врач должен задуматься и понять, что действительно только так мы можем выявить истинные побочные эффекты!!! В гомеопатии также соблюдается Закон однородности - все лекарства должны изготавливаться из простых веществ; в один и тот же промежуток времени больному можно назначать только одно лекарство; пациенту следует назначать наименьшее количество требуемого для лечения лекарства, которое обеспечит быстрое и непрерывное излечение. Всегда при лечении должна соблюдаться теория жизненной силы: жизненная сила управляет работой всего организма и является высшей властью, которая управляет всеми его неограниченными колебаниями. В состоянии здоровья она ответственна за гармоничную работу всего тела, а болезнь является не чем иным, как альтернативным состоянием здоровья жизненной силы. РААС - ренин - ангиотензин - альдостероновая система и главный её эффектор ангиотензин 2 (А2), ей противостоит вазодилатирующая система, защищающая органы мишени от поражения и вызывакющая вазодилатацию и диурез ККС - калликреин - кининовая система. Одним из наиболее значимых открытий 70-х годов стало доказательство того, что РААС существует в двух видах - это циркулирующая и локальная (тканевая) системы. Активность этих двух систем не синхронная. В остром состоянии активизируется быстро реагирующая циркулирующая система, однако, если мы поддерживаем больного в состоянии субкомпенсации, циркулирующая система быстрого реагирования молчит. И если в такой момент измерить активность ренина или ангиотензина плазмы, он чаще всего соответствует норме. Но это мнимое благополучие, потому что в каждом органе нашего тела работает тканевая РААС, а это бомба замедленного действия. Для того чтобы повлиять на РААС, препарат должен действовать и на внутриклеточном, и межклеточном и внутриорганном и на уровне всего организма. Поэтому утверждение о том, что есть ингибиторы АПФ тканевоспецифичные и нетканевоспецифичные - это химера. Яркий пример из кардиологической практики, к чему может привести взрыв этой самой бомбы, будет дан ниже на конкретном пациенте! Результаты исследования TNT «Результаты TNT предвещают новую эру в лечении явной коронарной болезни сердца» LaRosa J.33 «Возможность предупреждать основные коронарные события в таких масштабах должна быть широко использована (иметь огромное применение (have a huge public-health implication34) в здравоохранении». Cannon C.35 33 LaRosa JC. Effect of lowering low density lipoprotein cholesterol substantially below currently recommended levels in patients with coronary heart disease: Results of the Treating to New Targets study. American College of Cardiology Annual Scientific Session 2005, March 6-9, Orlando, Florida. Late Breaking Clinical Trials 2. Brookes L. TNT: Treating to New Targets. Presenter: John C. LaRosa. www.medscape.com. 34 LaRosa JC. Effect of lowering low density lipoprotein cholesterol substantially below currently recommended levels in patients with coronary heart disease: Results of the Treating to New Targets study. American College of Cardiology Annual Scientific Session 2005, March 6-9, Orlando, Florida. Late Breaking Clinical Trials 2. 35 O'Riordan M. Treating to New Targets: A new era in the treatment of established coronary heart disease. www.theheart.org. Mar 8, 2005. 15 «До того, как мы сможем рекомендовать выраженное смещение целевых уровней ХС ЛНП у больных стабильной КБС, требуется дальнейшее подтверждение безопасности этого подхода» Pitt B.36 Результаты исследований по вторичной профилактике коронарной болезни сердца (КБС) дают основание считать, что клиническое действие статинов прямо связано с достигнутым уровнем холестерина липопротеинов низкой плотности (ХС ЛНП).37 Испытание PROVE-IT показало, что эффективность лечения статином оказывается более высокой при достижении уровня ХС ЛНП, более низкого, чем рекомендованный для больных КБС действовавшими к моменту опубликования его результатов рекомендациями (100 мг/дл или 2.6 ммоль/л) (ссылка на публикацию NCEP-3).38 Данные PROVE-IT стали основанием для модификации рекомендаций Национальной образовательной программы США по холестерину (NCEP) и введения в них альтернативного (опционального) целевого уровня ХС ЛНП для больных КБС и ее эквивалентами 70 мг/дл (1.8 ммоль/л).39 Однако обосновывающие эту модификацию результаты PROVE-IT получены у больных острыми коронарными синдромами. Никаких фактических данных о сравнительной эффективности лечения до «старого» и более низкого целевого уровня у больных стабильной КБС до настоящего времени не было.40 Гипотеза о том, что при стабильной КБС снижение ХС ЛНП с помощью статина существенно ниже 100 мг/дл (2.6 ммоль/л) позволит получить лучший клинический результат, чем поддержание показателя на этом уровне, проверялась в исследовании «Лечим до новых целей» (TNT - Treating to New Targets). Различие в уровнях ХС ЛНП между двумя крупными группами больных в этом исследовании обеспечивалось использованием двух доз аторвастатина - 10 и 80 мг/сут. Результаты TNT были доложены на научной сессии Американской Коллегии Кардиологов (АКК) 8 марта 2005 года.41 Одновременно на сайте Медицинского журнала Новой Англии стала доступной публикация этих результатов.42 Ниже приводится перевод резюме этой публикации. Резюме публикации. Предпосылки Предшествующие испытания показали, продемонстрировали что снижение уровня холестерина липопротеинов низкой плотности (ЛНП) ниже рекомендуемого в настоящее время уровня благоприятно (полезно) у больных острыми коронарными синдромами. Мы проспективно оценили эффективность и безопасность снижения уровней ХС ЛНП ниже 100 мг/дл (2.6 ммоль/л) у больных стабильной коронарной болезнью сердца (КБС). Методы. Всего 10001 больной с клинически явной (очевидной) КБС и уровнями ХС ЛНП менее 100 мг/дл (3.4 ммоль/л) были в случайном порядке распределены к двойной слепой терапии и получали 10 или 80 мг аторвастатина в сутки. Медиана длительности наблюдения за больными 4.9 года. Первичной конечной точкой было возникновение первого сердечнососудистого события, определенного как смерть от КБС, не приведший к смерти (нефатальный) не связанный с (инвазивной) процедурой инфаркт миокарда, оживление после остановки сердца, и фатальный или нефатальный инсульт. 36 B.Pitt. Low-density lipoprotein cholesterol in patients with stable coronary heart disease - Is It Time to Shift Our Goals? N Engl J Med 2005; 352, www.nejm.org. 37 Подготовлено Н.А. Грацианским 38 Cannon C.P., Braunwald E., McCabe C.H., et al. Intensive versus moderate lipid lowering with statins after acute coronary syndromes. N Engl J Med 2004; 350: 1495-504. 39 Grundy S.M.; Cleeman J.I.; Merz C. et al., for the Coordinating Committee of the National Cholesterol Education Program, Endorsed by the National Heart, Lung, and Blood Institute, American College of Cardiology Foundation, and American Heart Association. Implications of Recent Clinical Trials for the National Cholesterol Education Program Adult Treatment Panel III Guidelines. NCEP Report. Circulation 2004; 110: 227-239. 40 http://athero.ru/tnt.htm 41 LaRosa JC. Effect of lowering low density lipoprotein cholesterol substantially below currently recommended levels in patients with coronary heart disease: Results of the Treating to New Targets study. American College of Cardiology Annual Scientific Session 2005, March 6-9, Orlando, Florida. Late Breaking Clinical Trials 2. 42 La Rosa J., Grundy S.M., Waters D.D., et al., for the Treating to New Targets (TNT) Investigators. Intensive lipid lowering with atorvastatin in patients with stable coronary disease. N Engl J Med 2005; 352, www.nejm.org. 16 Результаты. Средние уровни ХС ЛНП были 77 мг/дл (2.0 ммоль/л) во время применения 80 мг аторвастатина и 101 мг/дл (2.6 ммоль/л) во время применения 80 мг аторвастатина. Частота устойчивых повышений уровней печеночных аминотрансфераз была 0.2% в группе получавших 10 мг и 1.2% - в группе получавших 80 мг аторвастатина (p<0.001). Первичное событие возникло у 434 больных (8.7%), получавших 80 мг аторвастатина, и у 548 больных (10.9%), получавших 10 мг аторвастатина. Это отражало абсолютное снижение частоты основных сердечнососудистых событий на 2.2% и относительное уменьшение риска на 22% (отношение рисков 0.78, 95% доверительный интервал от 0.69 до 0.89; р<0.001). Не было разницы между двумя группами лечения по общей смертности. Заключение. Интенсивная липид-снижающая терапия 80 мг аторвастатина в сутки у больных стабильной стенокардией обеспечивает значимое клиническое преимущество по сравнению с лечением аторвастатином 10 мг в сут. Это происходит с большей частотой повышения уровней аминотрансфераз. Дополнительная информация из публикации Для включения подходили как мужчины, так и женщины в возрасте 35-75 лет. Клинически явная КБС определялась как наличие, по крайней мере, одного из следующих состояний: перенесенный ИМ, стенокардия в прошлом или настоящем с объективными признаками атеросклеротической КБС, перенесенная коронарная реваскуляризация. У таких «подходящих» больных на 8 недель периода «отмывания» отменялась вся предществующая гиполипидемическая терапия. Затем больные с ХС ЛНП от 130 до 250 мг/дл (3.4-6.5 ммоль/л) и триглицеридами ≤600 мг/дл (6.8 ммоль/л) в течение 8 недель «открыто» получали по 10 мг/сут аторвастатина. После этого больных с ХС ЛНП менее 130 мг/дл (3.4 ммоль/л) рандомизировали в группы двойной слепой терапии аторвастатином 80 и 10 мг/сут. Во время открытого применения аторвастатина по 10 мг/сут ХС ЛНП снизился на 35% с 3.9 до 2.6 ммоль/л (средние уровни). Дальнейшие изменения уровней липидов представлены на рис. 8. В течение исследования средние уровни ХС ЛНП в группах больных, рандомизированных к аторвастатину 80 и 10 мг соответственно составили 2.0 и 2.6 ммоль/л. Рисунок 8. TNT. Уровни липидов. Основные результаты TNT представлены на рис. 9 и табл. 2. Сведения о безопасности (частота случаев повышения активности печеночных и мышечных ферментов, миалгии и рабдомиолиза) содержатся в табл. 2. 17 Рисунок 9. TNT. Результаты.43 Таблица 2. Основные результаты испытания [с исзменениями]. Аторва-статин 10 мг n=5006 Аторвастатин 80 mg n=4995 Отношение рисков P 10.9 8.7 0.78 < 0.001 Смерть от КБС (%) 2.5 2.0 0.80 0.09 Нефатальный, не связанный с инвазивной процедурой ИМ (%) 6.2 4.9 0.78 0.004 Оживление после остановки сердца (%) 0.5 0.5 0.96 0.89 Фатальный/нефатальный инсульт (%) 3.1 2.3 0.75 0.02 Основное коронарное событие (смерть от КБС, нефатальный, не связанный с инвазивной процедурой ИМ) (%) 8.3 6.7 0.80 0.002 Цереброваскулярное событие* (%) 5.0 3.9 0.77 0.007 Госпитализация из-за сердечной недостаточности CHF (%) 3.3 2.4 0.74 0.01 Периферическая артериальная болезнь (%) 5.6 5.5 0.97 0.76 Смерть от любой причины 5.6 5.7 1.01 0.92 Любое сердечнососудистое событие (%) 33.5 28.1 0.81 < 0.001 Любое коронарное событие** (%) 26.5 21.6 0.79 < 0.001 Исходы Первичный исход (конечная точка) Основные сердечнососудистые события (%) Вторичные исходы 43 O'Riordan M. Treating to New Targets: A new era in the treatment of established coronary heart disease. www.theheart.org. Mar 8, 2005. 18 Примечания. *- цереброваскулярное событие - инсульты и преходящие ишемические атаки; ** - любое коронарное событие - основные коронарные события, процедуры реваскуляризации, ИМ, связанные с этими процедурами, документированная стенокардия. Таблица 3. Осложнения. Осложнение Миалгия, связываемая с лечением Устойчивое повышение АЛТ или/и АСТ (> 3 ВГН в 2-х последовательных анализах с интервалом в 4-10 дней) Устойчивое повышение креатинкиназы (> 10 ВГН в 2-х последовательных анализах с интервалом в 4-10 дней) Рабдомиолиз* Аторвастатин 80 мг n=4995 241 (4.8%) Аторвастатин 10 мг n=5006 234 (4.7%) 0.72 60 (1.2%) 9 (0.2%) <0.001 0 0 2 3 Р Примечание. ВГН - верхняя граница нормы. * - Ни в одном случае не присутствовали все критерии рабдомиолиза Американских Коллегии Кардиологов, Ассоциации Сердца и Национального Института Сердца, легких и крови. Из обсуждения публикации.44 Частота коронарных событий в обеих группах была низкой. Причем в группе получавших 10 мг аторвастатина она была ниже, чем в группах статина в плацебо контролированных исследованиях по вторичной профилактике в популяциях больных с риском, сходным с риском больных TNT. Тем не менее, частота возникновения первичной составной конечной точки исследования (смерть от КБС, нефатальный, не связанный с инвазивной процедурой ИМ, оживление после остановки сердца, фатальный/нефатальный инсульт) в группе аторвастатина 80 мг оказалась на 22% меньшей, чем в группе аторвастатина 10 мг. Испытание показало, что количественное взаимоотношение между снижением уровня ХС ЛНП и уменьшением риска [осложнений] КБС, продемонстрированное в предшествующих испытаниях эффективности статинов, имеет место и в области очень низких уровней ХС ЛНП (рис. 3). Согласно результатам TNT использование аторвастатина в дозе 80 мг в сутки для снижения уровней ХС ЛНП с 101 до 77 мг/дл у 1000 больных со стабильной КБС в течение 5 лет способно предупредить 34 крупных сердечно сосудистых событий. Для того, чтобы предупредить одно такое событие следует пролечить примерно 30 больных (с исходным уровнем ХС ЛНП около 2.6 ммоль/л). Рисунок 10. Частота событий и уровень ХС ЛНП в исследованиях эффективности статинов во вторичной профилактике КБС. 44 La Rosa J., Grundy S.M., Waters D.D., et al., for the Treating to New Targets (TNT) Investigators. Intensive lipid lowering with atorvastatin in patients with stable coronary disease. N Engl J Med 2005; 352, www.nejm.org. 19 Объем испытания не позволял выявить изменения смертности от всех причин (оно не имело для этого «адекватной мощности»). Достоверной разницы между двумя режимами применения аторвастатина по риску смерти от сердечно-сосудистых и несердечно-сосудистых причин не было. Частоты возникновения случаев смерти от коронарных причин в обеих группах были очень низкими в сравнении с предшествовавшими исследованиями эффективности статинов во вторичной профилактике и коронарные смерти составили только одну треть от всех случаев смерти. Вследствие этого 20-ти процентное уменьшение риска смерти от КБС в группе рандомизированных к 80 мг аторвастатина оказалось недостаточным для достоверного влияния на риск смерти от любой причины. В обеих группах ведущей несердечно-сосудистой причиной смерти был рак (преимущественно легких и желудочно-кишечный), другими причинами были болезни дыхательной системы, инфекции, дегенеративные и метаболические заболевания. Число случаев смерти от большинства из этих причин было несколько большим в группе рандомизированных к 80 мг аторвастатина. Однако не было выявлено какой-то одной причины (при рассмотрении по системам организма или патологическим процессам) или одного вида рака, которые могли бы быть ответственными за недостоверное превышение частоты случаев несердечнососудистой смерти в группе аторвастатина 80. Заключение авторов.45 Использование аторвастатина в дозе 80 мг для снижения уровня ХС ЛНП до 77 мг/дл у больных стабильной КБС, у которых ХС ЛНП уже поддерживался на уровне примерно 100 мг/дл, оказалось клинически полезным. Эти данные являются подтверждением и дополнением накапливающихся свидетельств того, что снижение уровней ХС ЛНП существенно ниже рекомендуемых в настоящее время может быть клинически полезным. Из редакционного комментария. Автор сопровождающей публикацию TNT редакционной статьи B.Pitt отметил положительное влияние достигнутого при применении аторвастатина 80 мг снижения уровня ХС ЛНП относительно уже имевшегося у больных «целевого» уровня этого показателя на коронарные события.46 Отметил он и то, что это снижение сопровождалось хотя и недостоверным, но все же увеличением риска смерти от не сердечно-сосудистых причин.47 Этот факт мог быть проявлением случайности, тем не менее, он требует обсуждения. По мнению B.Pitt необходимы дальнейшие усилия для отбора подгрупп больных с повышенным риском именно сердечно-сосудистых событий, в которых может быть получены явная польза от испытанной в TNT высокой дозы аторвастатина.48 Некоторые другие комментарии. Др. C.Vaughan, который 8 марта комментировал результаты TNT на заседании «Горячей линии» на сессии Американской Коллегии Кардиологов, заявил также и следующее (согласно информации Интернет сайта Theheart.org. Там же заимствованы и приводимые ниже высказывания других экспертов): «Данные PROVE-IT и теперь TNT (дают основание) рассматривать даже так называемые нормальные уровни ХС ЛНП как повреждающие и заслуживающие лечения при вторичной профилактике». TNT запомнится как исследование, доказавшее правлильность концепции. Концепция «чем ниже, тем лучше» была усилена сегодня утром призывом стремиться к новым целям, в частности, к целевому уровню ХСЛНП менее 80 мг/дл».49 45 La Rosa J., Grundy S.M., Waters D.D., et al., for the Treating to New Targets (TNT) Investigators. Intensive lipid lowering with atorvastatin in patients with stable coronary disease. N Engl J Med 2005; 352, www.nejm.org. 46 B.Pitt. Low-density lipoprotein cholesterol in patients with stable coronary heart disease - Is It Time to Shift Our Goals? N Engl J Med 2005; 352, www.nejm.org. 47 http://athero.ru/tnt.htm 48 B.Pitt. Low-density lipoprotein cholesterol in patients with stable coronary heart disease - Is It Time to Shift Our Goals? N Engl J Med 2005; 352, www.nejm.org. 49 O'Riordan M. Treating to New Targets: A new era in the treatment of established coronary heart disease. www.theheart.org. Mar 8, 2005. 20 Др. C.Cannon, который был основным исследователем в PROVE-IT, привлек внимание к безопасности высокой дозы аторвастатина. «Поразительно, что в TNT у 99% больных группы аторвастатина 80 мг не требовалось изменения дозы препарата. Если вспомнить о антигипертензивных средствах, ингибиторах АПФ или блокаторах ангиотензиновых рецепторов, то их приходится титровать, увеличивая и уменьшая дозы. Здесь же (в TNT) только у 1% больных, сразу ставших принимать высокую дозу, потребовалась ее коррекция».50 Эксперты касались в своих комментариях и отсутствия влияния высокой дозы аторвастатина (по сравнению с низкой) на общую смертность и некоторого (недостоверного) увеличения не сердечно-сосудистой смертности.51 Преобладающее мнение можно выразить следующим образом.52 Во-первых, TNT не было способно оценить действие высокой дозы аторвастатина на смертность от всех причин (согласно расчетам для этого потребовалось бы включить 34000 больных); во-вторых, увеличение не сердечнососудистой смертности, скорее всего, было случайным (оно не было достоверным, не было одной явной причины, обусловившей это увеличение, и т.д.).53 Первый автор публикации результатов TNT и их докладчик на сессии АКК др. LaRosa особое значение придал тому факту, что «TNT было первым крупным исследованием эффективности статина, в котором сердечно-сосудистые заболевания не были ведущей причиной смерти». «Мы не наблюдали признаков токсичности или какого-то отрицательного эффекта, а только очень позитивное и стойкое действие на события. Заболеваемость – очень важная конечная точка. Если я скажу, что вам осталось прожить 5 лет, и с этим ничего нельзя сделать, но у вас есть выбор - перенести за эти 5 лет инсульт или прожить их, используя все свои возможности, то вы не затруднитесь с ответом».54 Примерно ту же мысль выразил и др. S.Nissen, основной исследователь REVERSAL:55 «Лекарства уменьшают (риск) инсульта и инфаркта миокарда. Не иметь инсульта и инфаркта это уже хорошо. Прием лекарств не обязательно означает, что вы будете жить дольше, …и это не уменьшает важности полученных в исследовании (TNT) данных».56 Аторвастатин - что показали результаты испытаний при невысоком исходном холестерине липопротеинов низкой плотности? Целевые уровни холестерина липопротеинов низкой плотности57 Применение средств, уменьшающих содержание в крови холестерина липопротеинов низкой плотности (ХСЛНП), в настоящее время является одним из обязательных компонентов лечения и профилактики атеросклеротических заболеваний сосудов. Международными организациями в 2001-2003 годах предложены целевые уровни липидов, достижение которых считается условием эффективной терапии. Российское общество кардиологов приняло эти уровни и включило их в свои рекомендации по гиполипидемической терапии (табл. 4).58 Соответственно снижающимся целевым уровням ХСЛНП, снижаются и его уровни, при которых признается целесообразным начинать применение гиполипидемических лекарств. Таблица 4. Целевые уровни ХС ЛНП. Значения ХС ЛПНП для начала терапии у больных с различными категориями риска. 50 O'Riordan M. Treating to New Targets: A new era in the treatment of established coronary heart disease. www.theheart.org. Mar 8, 2005. 51 http://athero.ru/tnt.htm 52 O'Riordan M. Treating to New Targets: A new era in the treatment of established coronary heart disease. www.theheart.org. Mar 8, 2005. 53 http://athero.ru/tnt.htm 54 O'Riordan M. Treating to New Targets: A new era in the treatment of established coronary heart disease. www.theheart.org. Mar 8, 2005. 55 http://athero.ru/tnt.htm 56 O'Riordan M. Treating to New Targets: A new era in the treatment of established coronary heart disease. www.theheart.org. Mar 8, 2005. 57 Н.А.Грацианский, Центр атеросклероза НИИ Физико-химической медицины Росздрава РФ. 58 Всероссийское научное общество кардиологов. Диагностика и коррекция нарушений липидного обмена с целью профилактики и лечения атеросклероза. Российские рекомендации. Москва 2004. 21 Kатегория риска Целевой ХС ЛНП ммоль/л (мг/дл) Уровень ХС ЛНП для начала применения лекарств* < 2,5-2,6 (100) Уровень ХС ЛНП для начала немедикаментозной терапии > 2,5-2,6 (100) ИБС, или ее эквиваленты, или 10 летний фатальный риск ** > 5% 2 и более ФР (10 летний фатальный риск < 5%) 0-1 ФР < 3,0 (115) > 3,0 (115) > 3,5 (135) < 3,0 > 3,5 (135) > 4,0 (155) > 3,0 (116) Примечание: Таблица приводится с изменениями. * Если в течение 3_х месяцев мероприятия по изменению образа жизни (коррекция веса, прекращение курения, повышение физической активности, диета с ограничением насыщенных жиров) недостаточны для достижения целевого уровня ХС ЛНП, необходимо назначить медикаментозную терапию (препараты выбора статины). У больных с диагностированной ИБС и ее эквивалентами наряду с немедикаментозными средствами следует одновременно начать медикаментозную терапию. Значения ХС ЛПНП даны в ммоль/л (мг/дл). ** - Рассчитывается по таблицам, предложенным Европейским обществом кардиологов. Эти таблицы приложены к рекомендациям ВНОК. Согласно современным рекомендациям более низким содержание ХС ЛНП в крови должно быть у больных коронарной болезнью сердца (КБС) и при состояниях (заболеваниях), которые признаны ее эквивалентами. Понятие «эквивалент КБС» введено в документах Национальной образовательной программы по холестерину (НОПХ) США для обозначения состояний, при которых риск смерти от КБС и развития инфаркта миокарда равен их риску у больных КБС. К эквивалентам КБС относят диабет, проявляющийся симптомами атеросклероз некоронарной локализации, и состояния с множественными (>2) факторами риска, при которых риск инфаркта миокарда или смерти от КБС на протяжении ближайших 10 лет превышает 20%. Сравнительно недавно экспертами НОПХ было предложено снизить целевые уровни ХСЛНП для больных КБС и ее эквивалентами до 70 мг/дл или 1.8 ммоль/л (табл. 5).59 Среди оснований для такого предложения - результаты крупных исследований, в которых сравнивалась эффективность режимов гиполипидемической терапии, позволявших добиться различного снижения ХСЛНП, и применялся представитель группы статинов аторвастатин. Таблица 5. Целевые уровни ХСЛНП [мг/дл (ммоль/л)] в докладе Лечение Взрослых-III НОПХ и отрезные (стартовые) точки для терапевтических изменений образа жизни и применения лекарств в разных категориях риска и их модификация на основании данных последних клинических испытаний. Категория риска Высокий риск: КБС или ее эквиваленты (10-летний риск >20%) Умеренно высокий риск: 2 или более факторов риска (10-летний риск 10-20%) 59 Целевой ХС ЛНП Уровень ХС ЛНП для начала терапевтических изменений образа жизни Стартовый уровень ХС ЛНП для применения лекарств <100 (2.6) Альтернативная цель: <70 (1.81) 100 (2.6) 100 (2.6) [<100 (2.6): лекарства возможны] 130 (3.36) 130 [100-129 (2.6--3.34): лекарства возможны] <130 (3.36) Grundy S.M.; Cleeman J.I.; Merz C. et al., for the Coordinating Committee of the National Cholesterol Education Program, Endorsed by the National Heart, Lung, and Blood Institute, American College of Cardiology Foundation, and American Heart Association. Implications of Recent Clinical Trials for the National Cholesterol Education Program Adult Treatment Panel III Guidelines. NCEP Report. Circulation 2004; 110: 227-239. 22 Умеренно высокий риск: 2 или более факторов риска (10-летний риск 10%) Меньший риск: 0–1 факторов риска <130 (3.36) 130 (3.36) 160 (4.14) <160 (4.14) 160 (4.14) 190 (4,9) (160–189: лекарства возможны) Примечания. Величины приведены в мг/дл и ммолях/л как в оригинале. Расчет риска инфаркта и смерти от КБС осуществляется на основании данных Фремингемского исследования (по Фремингемкой модели), соответствующий калькулятор может быть взят на сайте www.nhlbi.nih.gov/guidelines/cholesterol У больных с повышенными триглицеридами используется целевой уровень не-ЛВП ХС 100 мг/дл. Факторы риска включают курение сигарет, гипертонию (АД ≥140/90 мм рт ст или применение антигипертензивных лекарств) низкий ХС липопротеинов высокой плотности (<40 мг/дл), случаи преждевременной коронарной болезни сердца в семье (у родственников первого поколения мужчин в возрасте <55 лет, женщин <65 лет), и возраст ≥45 лет для мужчин и ≥55 лет для женщин. Статины. Формулирование целевых уровней ХС ЛНП стало возможным благодаря появлению и широкому распространению активных гиполипидемических средств группы статинов. С одной стороны, в условиях крупных испытаний эти средства позволили добиться различного, в том числе и очень выраженного снижения ХС ЛНП и таким образом сравнить клиническую эффективность поддержания ХС ЛНП на разных уровнях. С другой стороны, их наличие и широкое распространение дало возможность перевести вопрос об оптимальном уровне ХС ЛНП в практическую плоскость, сделав реальным выполнение строгих рекомендаций в условиях повседневной медицинской практики. По механизму действия статины являются ингибиторами фермента ГМГ-КоА редуктазы, который определяет скорость синтеза холестерина в клетке. Одновременно активность этого фермента влияет на синтез ряда других биологически активных веществ, которые в клетках организма образуются из тех же предшественников, что и холестерин (рис.11). Рис. 11. Точка приложения действия статинов. Предполагается, что многие свои эффекты, часто называемые плейотропными (влияние на воспаление, функцию эндотелия и др.), статины оказывают именно благодаря действию на эти вещества, а не на синтез холестерина (соответственно, эти эффекты обозначают как «нелипидные»). Однако ответ на вопрос о том, возможно ли какое-то клинически значимое проявление плейотропных свойств статинов без снижения уровня холестерина (ХС ЛНП) в крови не дан. Он имел практическое значение тогда, когда обсуждалась проблема целесообразности 23 применения этих средств при «нормальном» уровне ХС ЛНП, а сам этот «нормальный» уровень по современным представлениям был довольно высоким, и когда имевшиеся статины еще не позволяли существенно снижать ХС ЛНП практически во всех случаях. Сейчас он во многом утратил практическое значение в связи с определенной рекомендацией всегда стремиться к достижению целевых уровней ХС ЛНП, которые для людей с наиболее высоким риском достаточно низки. Однако представления о возможности «нелипидных» эффектов статинов явились стимулом к изучению их клинического действия при все более низком исходном содержании в крови холестерина и его атерогенных фракций. Требования к гиполипидемическому средству, рекомендуемому для широкого применения. Лекарство, рекомендуемое для лечения и профилактики такого широко распространенного состояния, как атеросклеротическое поражение сосудов, должно быть специфически активным и безопасным. К специфической активности следует отнести не только способность хорошо снижать уровни липидов, но и способность вызывать благоприятные изменения сосудистой стенки (т.е. оказывать не только гиполипидемическое, но и антиатеросклеротическое действие). Основная цель применения такого лекарства - предупреждение возможных осложнений (инфаркт миокарда, инсульт) и преждевременной смерти. Важной целью является и возможность избежать серьезных инвазивных вмешательств (операция, чрескожная внутрисосудистая процедура), потребность в которых обычно возникает при обострении заболевания или при его тяжелых симптомах. Соответственно, должна быть доказана способность лекарства предупреждать упомянутые осложнения. Оценка этой способности возможна в крупных рандомизированных испытаниях на разных контингентах людей, уже страдающим заболеванием сосудов, или имеющих высокий риск их развития. В настоящее время в России зарегистрированы различные препараты ловастатина, правастатина, флувастатина, симвастатина, аторвастатина и розувастатина. Эти средства характеризуются разной гиполипидемической активностью. Все они хорошо охарактеризованы в эксперименте, однако изученность их клинической эффективности и убедительность сведений о безопасности у человека не одинаковы. В частности, розувастатин - новое лекарство и испытания его действия на риск развития осложнений атеросклеротических заболеваний сосудов еще не закончены. После того как выяснилось, что применение одного из ингибиторов ГМГ КоА редуктазы церивастатина связано с ощутимо повышенным (по сравнению с другими средствами этой группы) риском способного привести к смерти поражения мышц - рабдомиолиза, обострилось внимание к проблеме безопасности статинов.60 Учитывая, что эти средства рекомендуется использовать и они действительно используются у огромного числа людей, даже относительно редкие тяжелые осложнения могут иметь существенное значение. Поэтому предпочтение следует отдавать лекарству с хорошо подтвержденной безопасностью - как по данным крупных рандомизированных испытаний, так и по опыту длительного и широкого применения в практической медицине. Аторвастатин. К наиболее изученным в клинических исследованиях статинам относится аторвастатин, являющийся самым распространенным лекарством этой группы. Косвенной характеристикой его широкого распространения является то, что в последние годы он прочно занимает первое место по общей стоимости проданного препарата среди всех лекарственных средств, во всяком случае, в группе стран, для которых существует соответствующая статистика. Подсчет выписываемых рецептов показывает, что аторвастатин - наиболее часто выписываемый препарат группы статинов в США. Для практики значение этих данных заключается в том, что экспозиции к аторвастатину к настоящему времени подвергнуто огромное число людей, в том числе и в стране с хорошей системой учета побочных явлений при применении лекарств. Аторвастатин обладает высокой гипохолестеринемической активностью. Кроме того, он существенно снижает и уровень триглицеридов. По действию на ХСЛНП аторвастатин превосходит другие разрешенные к применению статины кроме розувастатина. Возможно Грацианский Н.А.. Уроки церивастатина и результаты исследования «Защита Сердца». Консилиум 2002, стр. 139-143. 60 24 использование дозировок от 5 до 80 мг/сут. Причем в крупных испытаниях изучалась эффективность и соответственно оценивалась безопасность разных доз, в том числе на значительном числе больных и максимальной дозы 80 мг. Рисунок 12. Статины блокируют синтез холестерина в печени.61 Данные, приведенные на рис. 13., показывают, что клиническое изучение аторвастатина проведено на широком спектре пациентов. В выполненных исследованиях благодаря высокой активности препарата был достигнут существенно более низкий уровень ХС ЛНП, чем в длительных испытаниях других ингибиторов ГМГ-КоА редуктазы. Кроме того, в них впервые удалось сравнить эффективность и безопасность разных режимов гиполипидемической терапии, приводящих к разной выраженности снижения ХСЛНП. Рисунок 13. Число пациентов в крупных рандомизированных плацебо-контролируемых исследованиях эффективности статинов с клиническими конечными точками. Ниже представлены результаты сравнительно недавно закончившихся клинических испытаний аторвастатина при КБС и одном из ее важнейших эквивалентов - диабете. Одной из важных характеристик этих испытаний был невысокий исходный уровень ХС ЛНП, при котором начиналась терапия аторвастатином. Однако сначала приведены данные работы, демонстрирующей действие аторвастатина на процесс стенозирования коронарных артерий у человека. 61 http://holesterin.info/wp-content/uploads/statins.jpg 25 Влияние аторвастатина на прогрессирование атеросклеротических изменений в коронарных сосудах. Испытание REVERSAL. Аторвастатин62 оказался гиполипидемическим препаратом, при применении которого впервые зарегистрировано прекращение прогрессирования атеросклеротических изменений сосудов. Это установлено в испытании REVERSAL с помощью внутрисосудистого ультразвукового исследования.63 В отличие от рентгеноконтрастной ангиографии, дающей представление только о просвете сосуда, этот метод позволяет оценить объем атеросклеротической бляшки, в том числе ее части, расположенной внутри артериальной стенки. Действие аторвастатина (использовалась его максимальная доза 80 мг/сут) сравнивалось с действием статина с меньшей гиполипидемической активностью - правастатина.64 Правастатин применялся в стандартной для него дозе 40 мг/сут как гиполипидемическое вмешательство умеренной интенсивности. Ранее было показано, что правастатин в этой дозе замедлял прогрессирование коронарного атеросклероза и снижал частоту возникновения основных коронарных событий. В REVERSAL включали больных с клиническими проявлениями КБС и стенозами коронарных артерий, превышавшими 20% просвета, которых в случайном порядке распределяли (рандомизировали) к приему правастатина или аторвастатина. Закончили исследование 502 человека (249 в группе правастатина и 253 - аторвастатина). Уровень ХСЛНП у этих больных к моменту рандомизации колебался от примерно 3,2 до 5.4 ммоль/л. Внутрикоронарное ультразвуковое исследование выполнялось до и через 18 месяцев применения сравниваемых препаратов. Основным критерием оценки эффективности вмешательства было изменение объема атеромы в процентах по отношению к исходному объему. За 18 месяцев уровень ХСЛНП снизился до 2.8 ммоль/л (–25.2%) в группе правастатина и до 2.0 ммоль/л (–46.3%) в группе аторвастатина (p<0.0001). Целевого значения (ниже 2.6 ммоль/л) достигли 67% больных группы правастатина и 97% группы аторвастатина. Существенное различие между группами отмечено в степени снижения уровня маркера воспаления - Среактивного белка (СРБ) - на 5.2% в группе правастатина и на 36.4% в группе аторвастатина (p<0.0001). Основной результат исследования - у больных, получавших правастатин, объем атеромы увеличился на 2.7% (p=0.001) в сравнении с исходным, тогда как в группе аторвастатина достоверных изменений этого показателя не произошло (-0.4%, р=0.98). Таким образом, в испытании REVERSAL применение аторвастатина в максимальной дозе (т.е. «интенсивное гиполипидемическое лечение» с выраженным снижением уровня ХСЛНП) остановило прогрессирование атеросклеротических изменений коронарной артерии. Гиполипидемическое лечение умеренной интенсивности (применение правастатина) таким эффектом не сопровождалось. Выявленные различия в динамике атеросклероза авторы связывают с большей степенью снижения не только уровней атерогенных липопротеинов, но и СРБ в группе аторвастатина.65 Влияние аторвастатина на клиническое течение КБС. Начало терапии в период обострения КБС. Испытание PROVE-IT То, что применение аторвастатина (вызванное им снижение уровней липидов), начатое в периоде обострения КБС, способно повлиять на клиническое течение заболевания, продемонстрировано еще в испытании MIRACLE, в котором аторвастатин сравнивался с плацебо.66 В PROVE-it была поставлена задача выяснить, до какой степени следует снижать 62 http://ru.wikipedia.org/wiki/%D0%90%D1%82%D0%BE%D1%80%D0%B2%D0%B0%D1%81%D1%82%D0%B 0%D1%82%D0%B8%D0%BD 63 Nissen S.E., Tuzcu E.M., Schoenhagen P., et al., REVERSAL Investigators. Effect of intensive compared with moderate lipid-lowering therapy on progression of coronary atherosclerosis: a randomized controlled trial. JAMA 2004; 291: 1071-1080. 64 http://www.webapteka.ru/drugbase/name16292.html 65 Nissen S.E., Tuzcu E.M., Schoenhagen P., et al., REVERSAL Investigators. Effect of intensive compared with moderate lipid-lowering therapy on progression of coronary atherosclerosis: a randomized controlled trial. JAMA 2004; 291: 1071-1080. 66 Schwartz G.G., Olsson A.G., Ezekowitz M.D., et al. Effects of atorvastatin on early recurrent ischemic events in acute coronary syndromes: the MIRACL study: a randomized controlled trial. JAMA 2001; 285: 1711-1718. 26 ХСЛНП, чтобы получить больший эффект.67 Результаты этого испытания оказали существенное влияние на дальнейшую медицинскую практику. Наряду с результатами исследования «Защита сердца» (HPS) они явились важнейшим стимулом к пересмотру целевых уровней ХСЛНП, т.е. уровней, к которым следует стремиться при проведении гиполипидемической терапии [2, 6, 7].68 PROVE-IT - первое крупное сравнительное исследование двух статинов с клиническими конечными точками. В нем, так же как и в REVERSAL действие аторвастатина (вызываемого им снижения уровня ХСЛНП) сопоставлялось с действием правастатина. Правастатин и аторвастатин различаются не только по гиполипидемической активности, но и по некоторым фармакологическим свойствам. Различными у них являются растворимость в жирах (аторвастатин липофильное вещество, тогда как правастатин - гидрофильное) и пути удаления из организма (аторвастатин подвергается обмену ферментами системы цитохрома Р450, правастатин практически нет, и выводится преимущественно почками). К началу исследования правастатин уже зарекомендовал себя, как средство, оказывающее положительное действие на клиническое течение КБС, в том числе и у больных с незначительно повышенным ХС ЛНП. В испытаниях, позволивших сделать такое заключение, препарат применялся в фиксированной дозе 40 мг/сут, вызывавшей умеренное снижение уровней липидов. Эта же доза была использована в PROVE-IT. Кроме того, у правастатина были описаны многочисленные плейотропные эффекты, которыми и объясняли его способность предупреждать осложнения КБС. Об аторвастатине было известно, что он активно снижает ХС ЛНП, но его клинические эффекты изучены еще не были. В PROVE-IT использовалась наибольшая разрешенная к применению у человека доза аторвастатина - 80 мг/сут. Включено 4162 больных в первые 10 дней (медиана - 7 дней) госпитализации из-за развития острого коронарного синдрома (ОКС) как с подъемами, так и без подъемов сегмента ST на ЭКГ, уже после стабилизации состояния и выполнения (если оно планировалось) чрескожного коронарного вмешательства (ЧКВ). Эти вмешательства были произведены до рандомизации у 69% больных. Липидный критерий включения был следующим: исходный уровень общего холестерина не должен был превышать 6.21 ммоль/л по данным определения в первые 24 часа после начала ОКС или, если такое определение не было выполнено, в предшествовавшие 6 месяцев. Больные, длительно получавшие гиполипидемическую терапию, включались при исходном общем холестерине не выше 5.18 ммоль/л. Протокол подразумевал увеличение дозы правастатина до 80 мг/сут, если уровень ХС ЛНП превышал 3.23 ммоль/л при двух последовательных визитах (осуществлялись с 4-х месячными интервалами). Сопутствующая терапия была достаточно активной и включала 75-325 мг/сут аспирина и клопидогрель/тиклопидин (у 72% больных в остром периоде и у 20% через 1 год) или варфарин (у 8%). Бета блокаторы, ингибиторы ангиотензин превращающего фермента и антагонисты рецепторов к ангиотензину получали соответственно 85, 69 и 14% больных. Сложная первичная конечная точка (основной показатель, по которому сравнивалась эффективность изучавшихся вмешательств) включала в себя случаи смерти от любой причины, инфаркты миокарда, документированную нестабильную стенокардию, требовавшую госпитализации, процедуры реваскуляризации миокарда (выполненные в пределах 30 дней от рандомизации), и инсульты. Наблюдение продолжалось от 18 до 36 месяцев (в среднем 24). Результаты исследования представлены на табл. 6 и рис. 14 и 15. Исходный уровень ХСЛНП (медиана) был 2.74 ммоль/л в обеих группах. Во время лечения в группе правастатина он снизился до 2.46, в группе аторвастатина - до 1.60 ммоль/л (!), р<0.001 (рис. 14). 67 Cannon C.P., Braunwald E., McCabe C.H., et al. Intensive versus moderate lipid lowering with statins after acute coronary syndromes. N Engl J Med 2004; 350: 1495-504. 68 Grundy S.M.; Cleeman J.I.; Merz C. et al., for the Coordinating Committee of the National Cholesterol Education Program, Endorsed by the National Heart, Lung, and Blood Institute, American College of Cardiology Foundation, and American Heart Association. Implications of Recent Clinical Trials for the National Cholesterol Education Program Adult Treatment Panel III Guidelines. NCEP Report. Circulation 2004; 110: 227-239. Cannon C.P., Braunwald E., McCabe C.H., et al. Intensive versus moderate lipid lowering with statins after acute coronary syndromes. N Engl J Med 2004; 350: 1495-504. Heart Protection Study Collaborative Group. MRC/BHF Heart Protection Study of cholesterol-lowering with simvastatin in 5963 people with diabetes: a randomised placebo controlled trial. Lancet 2003; 361: 2005–2016. 27 Рисунок 14. PROVE-it. Уровни холестерина липопротеинов низкой плотности во время исследования (медианы). События, входившие в первичную конечную точку, за 2 года произошли соответственно у 26.3% больных в группе правастатина и 22.4% - в группе аторвастатина, отражая уменьшение риска на 16% в пользу аторвастатина (p=0.005). По сумме таких показателей как смерти, инфаркты миокарда, и срочные реваскуляризации миокарда различие составило 25% (рис. 15). Рисунок 15. PROVE-it: смерти, инфаркты миокарда, срочные реваскуляризации. Таблица 6. PROVE-it. Первичная и вторичные конечные точки и некоторые компоненты первичной конечной точки. Основная оценка эффективности и конечные точки Время до первого наступления одного из компонентов первичной конечной точки - смерти, ИМ, госпитализации из-за НС, ЧКВ или КШ, Смерти, инфаркты миокарда или срочные реваскуляризации Реваскуляризации Повторная нестабильная стенокардия Смерти от всех причин Смерти от инфаркта миокарда Снижение риска 16% р 0.005 25% 14% 29% 28% 18% <0.001 0.04 0.02 0.07 0.06 28 Примечание. ИМ - инфаркт миокарда, НС - документированная нестабильная стенокардия, ЧКВ и КШ - чрескожное коронарное вмешательство или коронарное шунтирование не менее чем через 30 дней после рандомизации. Превосходство высокой дозы аторвастатина над стандартной дозой правастатина проявилось уже через 30 дней и сохранялось на протяжении всего испытания. Это превосходство аторвастатина (и более активного снижения уровней липидов) отмечено во всех подгруппах, анализ результатов в которых был запланирован заранее: среди мужчин и женщин, больных нестабильной стенокардией и инфарктом миокарда, больных с диабетом и без него. Как и следовало ожидать, наибольшей разница между двумя режимами терапии статинами была у больных с исходным уровнем ХС ЛНП >3.23 ммоль/л (-34% по первичной конечной точке).69 Таким образом, у больных, недавно перенесших ОКС, интенсивное снижение уровней липидов статином (интенсивный липидснижающий режим применения статина) обеспечило большую защиту от смерти или основных сердечно-сосудистых событий, чем стандартный режим. Стало очевидным, что таким больным полезно раннее и продолжительное длительное снижение ХС ЛНП до уровней, существенно более низких, чем те, которые представлены в табл. 4. Именно данные PROVE-IT стали основанием для предложения ввести в Рекомендации Национальной образовательной программой по холестерину США (НОПХ) альтернативный («опциональный») целевой уровень ХСЛНП для больных КБС и ее эквивалентами 70 мг/дл (1.8 ммоль/л).70 Аторвастатин оказался лучше правастатина, несмотря на липофильность. Очевидно, это свойство совсем не так важно для клинического эффекта, как это казалось ранее. Не помешало проявлению действия аторвастатина на клиническое течение КБС и довольно частое одновременное применение клопидогреля. Данные PROVE-IT следует рассматривать как дополнительный стимул для начала гиполипидемической терапии в период госпитализации больных ОКС (в России она существенно дольше 10 дней). При этом активность гиполипидемического вмешательства очевидно должна быть максимально возможной для конкретного лечебного учреждения и конкретного больного. У больных стабильной КБС более интенсивная липид-снижающая терапия эффективнее, чем лечение до целевого уровня 2.6 ммоль/л. Эффективность аторвастатина у больных с эквивалентом КБС - диабетом 2 типа. Результаты CARDS Эффективность использования аторвастатина в первичной профилактике атеросклеротических заболеваний у больных диабетом 2-го типа изучалась в исследовании CARDS (Объединенное испытание аторвастатина при диабете).71 Результаты применения аторвастатина в дозе 10 мг/сут и плацебо были сравнены у больных с исходным уровнем ХСЛНП, который даже сейчас признается относительно низким (максимальный предел для включения 4.14 ммоль/л). У включавшихся в CARDS больных не было заболеваний коронарных, мозговых, или периферических сосудов, но имелся по крайней мере один из следующих признаков высокого риска: гипертония, ретинопатия, микро- или макроальбуминурия, курение. Первичная конечная точка CARDS была составной и включала наступление одного из следующих событий: острой смерти от КБС, нефатального инфаркта миокарда, госпитализации из-за нестабильной стенокардии, оживления после остановки сердца, коронарной реваскуляризации, или инсульта. Вторичные конечные точки CARDS - смерть от любой причины, любая сердечно-сосудистая конечная точка, уровни липидов и липопротеинов. Всего было включено 2838 человек (1428 в группу аторвастатина, 1410 - в группу плацебо). Следующие факты хорошо характеризуют тяжесть состояния включенных пациентов: у 30% больных в каждой группе отмечались признаки ретинопатии, у 15% обнаружена 69 Cannon C.P., Braunwald E., McCabe C.H., et al. Intensive versus moderate lipid lowering with statins after acute coronary syndromes. N Engl J Med 2004; 350: 1495-504. 70 Grundy S.M.; Cleeman J.I.; Merz C. et al., for the Coordinating Committee of the National Cholesterol Education Program, Endorsed by the National Heart, Lung, and Blood Institute, American College of Cardiology Foundation, and American Heart Association. Implications of Recent Clinical Trials for the National Cholesterol Education Program Adult Treatment Panel III Guidelines. NCEP Report. Circulation 2004; 110: 227-239. 71 Colhoun H.M., Betteridge D.J., Durrington P.N., et al., on behalf of the CARDS investigators*. Primary prevention of cardiovascular disease with atorvastatin in type 2 diabetes in the Collaborative Atorvastatin Diabetes Study (CARDS): multicenter randomised placebo-controlled trial. Lancet 2004; 364: 685-696. 29 микроальбуминурия, у 84-83.5% - гипертония (систолическое АД≥140 мм рт.ст. или диастолическое АД≥90 мм рт ст или применение антигипертензивных лекарств). Характеристики контроля гликемии – средний HbA1c 7.8 и 7.9 % соответственно в группах плацебо и аторвастатина. Гипогликемические препараты для приема внутрь принимали примерно по 65%, использовали инсулин – по 14.7% больных в каждой группе. Комбинировали пероральные препараты и инсулин 4.2 и 5.0%, только диету использовали 16.2 и 15.0% больных соответственно в группах плацебо и аторвастатина. Исходный уровень ХС ЛНП (медианы) - 3.05 ммоль/л в группе аторвастатина и 3.07 ммоль/л в группе плацебо. Как уже неоднократно бывало в исследованиях гиполипидемической терапии, со временем увеличивалась доля принимавших статины в группе плацебо. Максимальной (14.8%) она была на 4-м году исследования. В этом же году до минимума (78.3%) снизилась доля больных, принимавших статин в группе вмешательства (аторвастатина). Результаты CARDS. Испытание было прекращено почти за 2 года до намеченного срока из-за ставших очевидными преимуществ аторвастатина. Длительность наблюдения каждой группы составила примерно 4 года. Содержание ХСЛНП во время исследования в группе аторвастатина по сравнению с группой плацебо было меньшим в среднем на 40% (на 1,20 ммоль/л), уровень триглицеридов - в среднем на 21% (на 0.4 ммоль/л). На протяжении исследования медиана ХСЛНП в этой группе колебалась около 2,0 ммоль/л, и во всех точках не менее чем у 75% пациентов уровень ХСЛНП был ниже 2,47 ммоль/л. Содержание ХСЛВП практически не менялось и оставалось одинаковыми в обеих группах. Клинические результаты представлены на рис. 16, таблицах 7 и 8. Рисунок 16. CARDS: сердечнососудистые события. Таблица 7. CARDS: первичные конечные точки Конечная точка Плацебо Аторвастатин Первичная конечная точка, n (%) Исходный ХСЛНП 3.06 ммоль/л <3.06 ммоль/л Исходные триглицериды 1.7 ммоль/л <1.7 ммоль/л Острые коронарные события, n (%) Коронарная 127 (9.0) 83 (5.8) Уменьшение риска, % (95% ДИ) 37 (17-52)* 66 (9.5) 61 (8.5) 44 (6.1) 39 (5.6) 38 (9-58) 37 (9-58) 67 (9.6) 60 (8.4) 40 (5.6) 43 (6.1) 44 (18-62) 29 (-5-52) 77 (5.5) 51 (3.6) 36 (9-55) 34 (2.4) 24 (1.7) 31 (-16-59) 30 реваскуляризация, n (%) Инсульт, n (%) 39 (2.8) 21 (1.5) 48 (11-69) Примечание. ДИ – доверительный интервал. *p=0.001 Таблица 8. CARDS: вторичные конечные точки Конечная точка Любое сердечно-сосудистое событие, n Общая смертность (смерти от всех причин), n Плацебо Аторвастатин Уменьшение риска (%) (95% ДИ) 189 134 32 (15-45)* 82 61 27 (-1-48)** *p=0.001, **p=0.059 Применение аторвастатина сопровождалось высоко достоверным уменьшением (относительно группы плацебо) частоты возникновения первичной конечной точки на 37%, причем это уменьшение было одинаковым в подгруппах больных с исходным ХСЛНП выше и ниже медианного уровня 3.06 ммоль/л. При делении больных по исходному уровню триглицеридов выраженное превосходство аторвастатина над плацебо отмечено в подгруппе с показателями, превышавшими медиану (табл. 7). Результаты в группе аторвастатина оказались достоверно лучшими в отношении таких компонентов первичной конечной точки как острые коронарные события и инсульты (относительный риск последних уменьшился на 48%, р=0.016). Кроме того, в этой группе отмечена явная тенденция к существенному снижению смертности от всех причин (табл. 8). Как можно судить по медианам исходного ХСЛНП, почти у половины пациентов, рандомизированных к аторвастатину, он был ниже 3.0 ммоль/л. У этих больных снижение риска осложнений оказалось достоверным (р=0.025). Последнее важно, так как ранее в испытании «Защита сердца» у лиц с таким исходным ХС ЛНП положительное действие применявшегося в нем симвастатина достоверным не было. Соответственно не было оснований считать, что статин показан больным диабетом с неповышенным ХСЛНП. Кроме того, в CARDS у 743 человек исходный ХС ЛНП был ниже 2.6 ммоль/л. Уменьшение риска (правда, недостоверное) составило 26%. Заключение публикации результатов CARDS было следующим. Испытание «показало, что у больных диабетом 2-го типа с уровнями холестерина в нижней части распределения аторвастатин в дозе 10 мг в сутки безопасен и высоко эффективен в отношении снижения риска первого сердечно-сосудистого события, включая инсульт. …Дебаты о том, оправдано ли применение статинов у всех больных диабетом 2-го типа, должны теперь сфокусироваться на вопросе, возможно ли надежно идентифицировать больных с достаточно низким риском, у которых можно воздержаться от этого безопасного и эффективного метода лечения?».72 Переносимость аторвастатина, серьезные нежелательные явления в CARDS.73 Разница между группами плацебо и аторвастатина по частоте серьезных побочных явлений, которые врачи каким-то образом связывали с изучаемым лечением (их было 1,1% в каждой группе) отсутствовала. Не было случаев рабдомиолиза. В каждой группе было по одному случаю миопатии. Очень небольшими и одинаковыми были частоты повышения мышечных или печеночных ферментов (креатинкиназа превысила 10 верхних границ нормы у 10 и 2, аланиновая трансфераза превысила 3 верхних границы нормы у 14 и 17 больных соответственно в группах плацебо и аторвастатина). Прекратили применение изучавшегося средства из-за побочных явлений 10% больных в группе плацебо и 9% - аторвастатина. Случаев несердечнососудистой смерти было соответственно 3.2 и 2.5%.74 72 Colhoun H.M., Betteridge D.J., Durrington P.N., et al., on behalf of the CARDS investigators*. Primary prevention of cardiovascular disease with atorvastatin in type 2 diabetes in the Collaborative Atorvastatin Diabetes Study (CARDS): multicenter randomised placebo-controlled trial. Lancet 2004; 364: 685-696. 73 Colhoun H.M., Betteridge D.J., Durrington P.N., et al., on behalf of the CARDS investigators*. Primary prevention of cardiovascular disease with atorvastatin in type 2 diabetes in the Collaborative Atorvastatin Diabetes Study (CARDS): multicenter randomised placebo-controlled trial. Lancet 2004; 364: 685-696. 74 Изложение см. Кардиология и на сайте в Интернете www.athero.ru. 31 Аторвастатин – лекарство, позволяющее добиться выраженного и стойкого уменьшения содержания в крови холестерина липопротеинов низкой плотности. При этом его применение способно остановить прогрессирование коронарного атеросклероза. Согласно результатам крупных рандомизированных испытаний у больных КБС и диабетом (с по крайней мере одним дополнительным фактором риска) использование аторвастатина сопровождается достоверным клиническим эффектом. Положительное действие препарата у таких больных проявляется не только при исходно повышенном ХСЛНП, но и в случаях, когда терапия начинается при содержании ХСЛНП, еще недавно признаваемом целевым. Результаты изучения аторвастатина явились основанием для установления новых целевых уровней ХСЛНП при КБС и диабете. Учитывая приведенные выше данные, данные предшествовавшего изучения других статинов, сведения о безопасности аторвастатина, можно сделать заключение, что его применение целесообразно практически у всех больных КБС и у больных сахарным диабетом 2-го типа, соответствующих критериям включения в CARDS. Условием, конечно, является соблюдение всех предосторожностей, изложенных в рекомендациях Американских Ассоциации Сердца, Коллегии Кардиологов и Национального Института Сердца, Легких и Крови по использованию и безопасности статинов.75 Какие побочные эффекты от применения статинов? Хотя большинство людей, которые принимают статины, имеют незначительные или не имеют побочных эффектов, многие страдают от головной боли, покалывания, боли в животе, метеоризма, диареи, тошноты и сыпи. Редко, пациенты получают тяжелую форму воспаления мышц. Только двумя серьезными побочными эффектами, происходящими относительно редко, являются печеночная недостаточность и повреждения скелетных мышц. Это повреждение мышц является серьезным типом миопатии, называемое рабдомиолиз. Рабдомиолиз обычно начинается с боли в мышцах и может ухудшиться вплоть до того, когда пациент теряет мышечные клетки, переживает почечную недостаточность или умирает. Состояние чаще встречается, когда статины используются в сочетании с другими лекарствами, которые несут высокий риск рабдомиолиза или других лекарств, которые повышают уровень статинов в крови. Люди с активной болезнью печени не следует принимать статины. Если заболевание печени развивается, при приеме статинов, использование должно быть прекращено. Кроме того, беременным и кормящим женщинам или тем, кто собирается забеременеть, не следует принимать статины. Как правило, рекомендуется людям, принимающим статины, не следует сочетать их с лекарствами, такими как ингибиторы протеазы (лечение СПИДа), эритромицин, итраконазол, кларитромицин, дилтиазем, верапамил или фибраты (котоые также снижают уровень ЛПНП). Людям, которые принимают статины, следует также избегать грейпфрутов и грейпфрутового сока в связи с опасными последствиями взаимодействия.76 Далее рассмотрим примеры диагностики и лечения пациента В., проиллюстрировав документально наши подходы в данном вопросе. 75 Pasternak R.C., Smith S.C., Jr, Bairey-Merz C.N., Grundy S.M., Cleeman J.I., Lenfant C.; American College of Cardiology; American Heart Association; National Heart, Lung and Blood Institute. ACC/AHA/NHLBI Clinical Advisory on the Use and Safety of Statins. Circulation 2002; 106:1024–1028. 76 http://www.google.com.ua/imgres?imgurl=http://holesterin.info/wpcontent/uploads/statins.jpg&imgrefurl=http://holesterin.info/chto-takoe-statiny-kak-ctatiny-snizhayut-holesterinpobochnye-effektystatinov/&usg=__b8LinzlDCYLAHOpsM0WBJdG941E=&h=307&w=436&sz=40&hl=ru&start=6&zoom=1&tbni d=i3xYui2yQcyuM:&tbnh=89&tbnw=126&ei=aldgT9C4JMq90QX44dmgBw&prev=/search%3Fq%3D%25D0%2590%25D1%258 2%25D0%25BE%25D1%2580%25D0%25B2%25D0%25B0%25D1%2581%25D1%2582%25D0%25B0%25D1% 2582%25D0%25B8%25D0%25BD%26um%3D1%26hl%3Dru%26sa%3DN%26gbv%3D2%26rlz%3D1W1ADFA _ruUA457%26tbm%3Disch&um=1&itbs=1 32 КИЇВСЬКА МІСЬКА КЛІНІЧНА ЛІКАРНЯ «К И Ї В С Ь К И Й М І С Ь К И Й Ц Е Н Т Р С Е Р Ц Я» 02660, Київ-660, вул. Братиславська, 5-А тел.: (044) 291-61-31 Выписка из истории болезни № 0001/12 ФИО: пациент В., 1950 г.р. Адрес: г. Киев, ул. ............... Дата поступления: 01.01.2012 Дата выписки: 13.01.2012 Диагноз: ИБС: острый Q-инфаркт миокарда передне-перегородочной и верхушечно-боковой стенке ЛЖ от 01.01.12. Атеросклеротический коронарокардиосклероз. Экстрасистолическая аритмия. Гипертоническая болезнь III cт. (состояние после ОНМК 1990, 1995, 1998 гг.) СН II A ст. с сохраненной систолической функцией ЛЖ. ФК II. Состояние после левосторонней нефрэктомии (2005г.). Подагра. Рисунок 17. Показания диагностических S-маркеров пациента В. по группе «сердца патологий» Комплекса спектральной коррекции Аппарата «КСК-БАРС» непосредственно после сердечного приступа. ЭКГ:01.01.12. Ритм синусовый нерегулярный с ЧСС 56 ударов в минуту. Частая желудочковая экстрасистолия. Очаговые изменения по задней стенке ЛЖ. Элевация ST по переднеперегородочной, верхушечно-боковой стенке ЛЖ. ЭхоКГ: 03.01.12 МК- умеренный фиброз, минимальный обратный ток , Е/А=0,9, DT=257 мс. АК- умеренный фиброз, ǾАо-2,4/3,8/3,8 см. ∆р - 5 мм.рт.ст. ЛЖ- полость не увеличена, ЗС- 1,0 см, МЖП – 1,1 см.(средние отделы), 1,2 см(базально). ТК- обратный ток минимальный. ЛП – 3,9 см., ПП- норма. СД в ПЖ- 28 мм.рт.ст. КДО- 140 мл, КСО- 55 мл, ФВ –60%. 33 Заключение: Состояние после стентирования ПМЖА, ПКА 01.01.12. Акинезия верхушки с переходом на МЖП. Гиперкинезия задне-нижней стенки ЛЖ. Аортосклероз. Полости сердца не изменены; S-образная МЖП. Признаков ЛГ нет. Систолическая функция сохранена за счет других стенок. Кровоток в брюшной аорте пульсирующий. Рисунок 18. Показания диагностических S-маркеров пациента В. по группе «сердца патологий» Комплекса спектральной коррекции Аппарата «КСК-БАРС» через сутки после стентирования. 01.01.12 Коронаровентрикулография, стентирование ПМЖВ ЛКА, ПКА: Стеноз ОС ЛКА 30%. Стеноз проксимальной трети ПМЖВ ЛК 85% , субокклюзия средней трети ПМЖВ, стеноз ВТК-1 75%. Окклюзия проксимальной трети ПКА. В одну сессию с КВГ после предварительной предилатации баллоном Ǿ2,0-20 мм в среднею теть ПМЖВ имплантирован стент Omega 3,0-28 мм с адекватным результатом. Далее после реканализации и предилатации ПКА баллонами Ǿ 2,0-12 и Ǿ 2,5-18 мм. Имплантирован стент Omega 2,5-20 мм, дотянут в проксимальном отделе до 2,7 мм. Итоговый результат хороший. 04.01.12.УЗИ ОБП: Заключение: УЗ - признаки жировой инфильтрации печени. Викарная гипертрофия правой почки. Единственная правая почка. 04.01.12. ДС БЦА: Заключение: УЗ-признаки стенозирующего атеросклеротического поражения БЦА. Гипертоническая ангиопатия с формированием артериальных деформаций. Скоростные параметры кровотока в пределах нормы. ЭКГ: 10.01.12. Ритм синусовый регулярный с ЧСС 54 ударов в минуту. Очаговый кардиосклероз по задней стенке ЛЖ. Подострая стадия инфаркта миокарда по передне-перегородочной, верхушечно-боковой стенке ЛЖ. 12.01.12.ЭхоКГ: Состояние после стентирования ПМЖВ ЛКА, ПКА 01.01.12. КДО- 125 мл, КСО52 мл, ФВ-58%. Акинезия верхушки с переходом на МЖП. Общий ан.крови: 10.01.12.Эр – 5,24 х 1012/л; Hb – 159 г/л, Л –5,25 х 109/л; Тр- 150 г/л, СОЭ – 20 мм/ч. 34 Б/х иссл. Крови: 10.01.12. Общ белок – 72,5 г/л; Креатинин – 136,3 ммоль/л; мочевина7,2 ммоль/л, общ. билирубин- 17,4 ммоль/л, Глюкоза – 5,6 ммоль/л. АСТ- 33 Е/л, АЛТ- 41 Е/л. Холестерин общ. – 4,9 ммоль/л. ПТИ-87,1%, МНО-1,20. 01.01.12 Тропонин I- 4,5 нг/мл (норма до 1,0 нг/мл). 02.01.12 Тропонин I- >100 нг/мл (норма до 1,0 нг/мл). Группа крови А(II) Rh (-) отрицательный. ЭКГ на руках. Лечение: цибор, фраксипарин, кардиомагнил, плавикс, цефазолин, ципрофлоксацин, йогурт, ниросорбид, небилет, физиотенз, моэкс, аллопуринол, аторис, пантосан. В удовлетворительном состоянии для дальнейшего лечения выписывается в стационар кардиологического профиля по месту жительства. Рекомендации: Наблюдение кардиолога по месту жительства. Кардиомагнил 75 мг после ужина постоянно. Плавикс 75 мг после обеда 6 месяцев. Контроль и коррекция липидного профиля крови 1 раз в месяц (крестор 10 мг на ночь), уровень общего холестирина не должен превышать 4,0 ммоль/л. Контроль АЛТ, АСТ, общ. билирубина, мочевины, креатинина, ПТИ, фибриногена - 1 раз в 3 месяца. Моэкс 15 мг 800 под контролем АД. Физиотенз 5 мг (2,5) 800-2000 под контролем АД. Кардикет 20 мг 2 раза в день 2 месяца (изосорбида мононитрат 20 мг 2 раз в день 2 месяца). Небилет 5 мг 700-1900 под контролем ЧСС. Предуктал MR 1 таб. 2 раза в день длительно. Оперативное лечение через 2 месяца. 13.01.2012 Лечащий врач Зав. отделением: Исследования проводились на аппарате информационно-волновой медицины «КСК-БАРС» (свидетельство о государственной регистрации в Минздраве Украины № 11799/2012 от 05.08.2012г.). Сигнал с пациента снимался 03-01-2012г по фантому, на расстоянии, так как врачоператор находился в это время на удалении 600 км Киева. Прибором сразу же была зафиксирована лекарственная интоксикация в лимфе и мышцах, включая сердечную мышцу. Рисунок 19. 3D модель пациента В. с указанием на проблемные зоны 35 Рисунок 20. Показания диагностических S-маркеров пациента В. по группе «лимфатической системы патологий» Комплекса спектральной коррекции Аппарата «КСК-БАРС» Рисунок 21. Показания диагностических S-маркеров пациента В. по группе «мышц патологий» Комплекса спектральной коррекции Аппарата «КСК-БАРС» Так как пациент длительное время принимал бета-блокаторы, в данном случае это небилет и АПФ ингибиторы - моэкс, врач-оператор стал анализировать и разбираться с помощью дальнейших исследований на аппарате, как развивается интоксикация на фоне передозировки этих препаратов и сопоставлять их с уже имеющимися заключениями научных разработок по фармакологии. Передозировка лекарственных средств - распространенная острая клиническая ситуация. Хотя ятрогенная лекарственная интоксикация встречается достаточно часто, а серьезно передозировать можно любые препараты, все же чаще всего это этанол, а также другие препараты, 36 вызывающие зависимость (опиаты, седативные, снотворные, стимуляторы, галлюциногены), или средства, применяемые в лечении психически больных (антидепрессанты, антипсихотики, литий). Интоксикация психофармакологическими средствами происходит столь часто вследствие их потенциальной опасности, а также потому, что больные, их принимающие, склонны к суицидным действиям. Диагностика и лечение передозировки лекарств зависят от знания врачом симптоматики их специфического действия.77 Небилет (Nebilet) Фармакологическое действие: Действующее вещество препарата небиволол селективный бета1-адреноблокатор третьего поколения. Препарат оказывает антиангинальное, антигипертензивное, противоаритмическое действие. Препарат приводит к нормализации артериального давления и улучшению работы сердечно-сосудистой системы благодаря нескольким механизмам действия: 1. Избирательная конкурентная блокада бета1-адренорецепторов. Небиволол высокоселективный блокатор синаптических и внесинаптических бета1-адренорецепторов, предотвращает связывание катехоламинов с рецепторами. Снижает повышенное артериальное давление в состоянии покоя, физической нагрузке и при стрессе. Под действием препарата снижается тонус сосудов, уменьшается сосудистое сопротивление, улучшается диастолическое наполнение сердца. Кроме того, Небилет снижает потребность миокарда в кислороде, уменьшает риск развития приступов при стенокардии, обеспечивает гемодинамическую разгрузку сердца. 2. Нормализация системы эндогенной регуляции тонуса сосудов. Прием препарата Небилет способствует нормализации высвобождения оксида азота (NO) в эндотелии сосудов. Оксид азота один из факторов, регулирующих сосудистый тонус, он обладает сильным вазодилатирующим эффектом, приводит к уменьшению явления вазоконстрикции и препятствует повышению артериального давления. Кроме того, нормальное высвобождение оксида азота (которое нарушается при повреждении сосудистой стенки, в частности при атеросклерозе и ангиопатиях) способствует улучшению кровотока в сосудах и препятствует развитию ишемии различных органов. 3. Воздействие на ренин-ангиотензиновую систему. Препарат снижает активность ренинангиотензиновой системы, снижает образование ренина, однако, не изменяет его активность в плазме крови. В первые дни терапии препаратом Небилет у пациентов обычно отмечается повышение общего периферического сопротивления сосудов, но через некоторое время наблюдается его нормализация или уменьшение. 4. Антиаритмическая активность препарата Небилет. Препарат способствует нормализации сердечного ритма за счет снижения атриовентрикулярной проводимости, повышения порога фибрилляции желудочков. Применение препарата Небилет также приводит к угнетению патологического автоматизма сердца. Препарат повышает толерантность к физическим нагрузкам, улучшает качество жизни, обладает цитопротективным действием. Небиволол снижает агрегацию тромбоцитов, оказывает антитромботический эффект. Не оказывает влияния на концентрации глюкозы в крови, не изменяет липидный спектр. Препарат хорошо всасывается в желудочно-кишечном тракте. Скорость абсорбции и концентрации препарата в плазме крови не зависят от приема пищи. Биодоступность препарата зависит от индивидуальной скорости метаболизма у каждого пациента, чем медленнее обмен веществ, тем выше биодоступность. Препарат хорошо связывается с белками плазмы (степень связывания до 98%). Небиволол частично метаболизируется с образованием активных и неактивных метаболитов. Выводится в равной степени с мочой и калом. Период полувыведения составляет от 10 до 24 часов, однако, при замедленном обмене веществ период полувыведения может увеличиваться в несколько раз. Возраст и пол пациентов не влияют на скорость абсорбции, метаболизма и выведения препарата. Явные симптомы передозировки у пациента: снижение АД, тошнота, рвота, цианоз, СИНУСОВАЯ БРАДИКАРДИЯ, АV- блокада, сердечная недостаточность, БРОНХОСПАЗМ, потеря сознания, кардиогенный шок, остановка сердца. Клиника ОИМ началась с тошноты и рвоты. При поступлении в отделение на ЭКГ - от 01.01.2012г. Ритм синусовый, нерегулярный, с ЧСС - 56 уд. в мин. При интоксикации небилетом развивается синусовая брадикардия. Небилет 77 http://max.1gb.ru/harrison/34.shtml 37 при нарушениях функции почек назначается с осторожностью, так как РААС нарушается, а у пациента всего одна почка. При нарушении функции печени - препарат противопоказан, у пациента на аппарате показания на жировой гепатоз. При исследовании в кардиологическом отделении с помощью УЗИ было дано заключение о признаках жировой инфильтрации печени. Рисунок 21. Показания диагностических S-маркеров пациента В. по группе «печени патологий» Комплекса спектральной коррекции Аппарата «КСК-БАРС» Интоксикация лекарственными средствами проявляется метаболической энцефалопатией, она нарушает сознание больного, и либо вызывает торможение (от сонливости до комы), либо стимулирует его (от легкого возбуждения до делирия). Структурные повреждения головного мозга (объемный процесс или инсульт) могут сопровождаться сходными изменениями сознания, но отличаются по таким признакам, как асимметрия неврологической симптоматики, очаговые судороги, сниженная реакция зрачков. Для метаболической энцефалопатии обычно характерна симметричная неврологическая симптоматика, а реакции зрачков сохраняются в полном объеме. Другие признаки метаболических энцефалопатии, не характерные для структурного поражения головного мозга, включают нестабильность сознания, гипер - или гипотермию, многоочаговые судороги, клонические судороги или астериксис. Лекарственную интоксикацию следует отличать от метаболических энцефалопатии, возникающих при эндогенных нарушениях метаболизма (гипогликемия, уремия, недостаточность печени, гиперосмолярная некетогенная гипергликемия) - в этих случаях можно установить диагноз по соответствующим лабораторным данным. Кроме того, интоксикации лекарствами нужно отличать от синдромов отмены лекарств, в особенности, связанных с этанолом, седативными и снотворными препаратами, тоже вызывающими метаболические энцефалопатии. Наконец, походить на лекарственную интоксикацию могут менингит, вирусный энцефалит и субарахноидальное кровоизлияние.78 Согласно данным научных исследований биодоступность небилета составляет в среднем 12% у лиц с быстрым метаболизмом (эффект первого прохождения через печень) и является почти полной у лиц с медленным метаболизмом.79 Побочные действия небилета: При приеме препарата у пациентов отмечались такие побочные эффекты: Со стороны желудочно-кишечного тракта: тошнота, рвота, нарушения стула, метеоризм, сухость во рту. 78 79 http://max.1gb.ru/harrison/34.shtml http://www.piluli.kharkov.ua/drugs/drug/nebilet/ 38 Со стороны периферической и центральной нервной системы: головные боли, головокружение, парестезии, депрессивные состояния, усталость, повышенная утомляемость, нарушение концентрации внимания. Нарушение режима сна и бодрствования, ночные кошмары, галлюцинации. Со стороны сердечно-сосудистой системы: аритмии, брадикардия, атриовентрикулярная блокада, гипотензия, отеки лица и конечностей, синдром Рейно, одышка, боли в области сердца, сердечная недостаточность. Аллергические реакции: крапивница, кожный зуд, аллергический ринит. Другие побочные эффекты: нарушения зрения, фотодерматоз, бронхоспазм, гипергидроз. Для препарата при резком прекращении применения характерен синдром отмены, поэтому прекращать терапию препаратом рекомендуется постепенно. Пациенты, использующие контактные линзы, должны учитывать, что прием препарата Небилет может вызвать синдром сухого глаза. При приеме препарата может снижаться скорость реакции, это необходимо учитывать при назначении препарата пациентам, работа которых связана с потенциально небезопасными механизмами.80 Противопоказания: Повышенная индивидуальная чувствительность к компонентам препарата; острая сердечная недостаточность и хроническая сердечная недостаточность в период декомпенсации; стенокардия Принцметала, брадикардия, пониженное артериальное давление; кардиогенный шок; атриовентрикулярная блокада второй и третьей степени; синдром слабости синусового узла; синоатриальная блокада; перемежающая хромота; бронхиальная астма и склонность к бронхоспазмам; феохромоцитома; тяжелые нарушения функции печени; метаболический ацидоз; депрессивные состояния; мышечная слабость; детский возраст до 18 лет; период беременности и лактации. С осторожностью назначают пациентам в возрасте старше 75 лет, а также пациентам с такими состояниями: атриовентрикулярная блокада первой степени; хронические и острые респираторные заболевания, которые сопровождаются обструкцией; гипертиреоз; псориаз; сахарный диабет первого типа. 80 Взаимодействие с другими лекарственными средствами: При одновременном применении с наркозными средствами усиливается кардиодепрессивное действие препарата Небилет. Препараты, угнетающие центральную нервную систему, в том числе барбитураты, производные фенотиазида и антидепрессанты, усиливают гипотензивное действие небиволола. При одновременном приеме препарата с антигипертензивными средствами, блокаторами кальциевых каналов и антиаритмическими препаратами, а также нитроглицерином и метилдопой повышается риск развития брадикардии, гипотензии и угнетения проводимости. Не рекомендуется сочетание препарата Небилет и празорина. Сердечные гликозиды потенцируют отрицательный хронотропный и дромотропный эффект препарата Небилет. Клонидин повышает риск развития синдрома отмены. Одновременное применение препарата Небилет с алкалоидами спорыньи повышает риск нарушения периферического http://www.piluli.kharkov.ua/drugs/drug/nebilet/ 39 кровообращения. Препарат повышает гипогликемическое действие инсулинов и снижает эффект пероральных противодиабетических средств. Нестероидные противовоспалительные препараты снижают гипотензивный эффект небиволола. Рифампицин и барбитураты при одновременном приеме способны снижать концентрацию небиволола в плазме крови. Циметидин и никардипин увеличивают концентрации небиволола в плазме крови. Если пациенту необходимо одновременно принимать антациды, то рекомендуется прием препарата Небилет одновременно с пищей, а антациды между приемами пищи. Курение снижает эффективность препарата Небилет. Препарат несовместим с этиловым спиртом. Передозировка: При передозировке препарата у пациентов наблюдается артериальная гипотензия, тошнота, рвота, нарушения ритма сердца, атриовентрикулярная блокада, кардиогенный шок, потеря сознания. В случае тяжелой передозировки возможна потеря сознания и остановка сердца. При отравлении препаратом показано промывание желудка, прием энтеросорбентов. При сильном понижении артериального давления, брадикардии, развитии сердечной недостаточности показано инъекционное введение бета-адреномиметиков. Если после введения бета-адреномиметиков желаемый эффект не наступает, то рекомендуется введение допамина, добутамина, норэпинефрина. При неэффективности выше перечисленных мер назначают 1-10мг глюкагона, в случае необходимости показана постановка трансвенозного интракардиального электростимулятора. При развитии бронхоспазма показано внутривенное введение бета2-адреномиметиков. При желудочковой экстрасистолии - введение лидокаина. При судорогах - внутривенное введение диазепама. Выведение препарата. Выводится почками 38%, через кишечник 48%. Рисунок 22. Система У-СИН. 40 Согласно показаниям аппарата интоксикация началась с кишечника - тонкий кишечник 70%, толстый кишечник - 75%, сердце - 74%, поджелудочная железа -74%. Это значит, что в первую очередь на интоксикацию отреагировало сердце и поджелудочная железа - 74%; желчный пузырь - 76%; затем нервная система -79%, печень - 79%, вены и артерии -79 и 78% (в первую очередь отреагировали вены - венозный стаз), затем почки - 80%, желудок - 82% (рвота) и основной удар пришёлся на дыхательную систему - лёгкие - 86% - наступил бронхоспазм. Это свидетельствует о том, что даже в критической ситуации каждая клеточка организма вела борьбу за выживание. У лиц с быстрым метаболизмом значения Т ½ энантиомеров составляет в среднем 10 часов, у лиц с медленным метаболизмом 30 - 50 часов. У лиц с быстрым метаболизмом значение Т ½ гидроксиметаболитов обоих энантиомеров из плазмы составляет в среднем 24 часа, у лиц с медленным метаболизмом - 48 часов. Возраст нашего пациента - 62 года! Препарат годами накапливался в плазме крови, вызывая постоянную интоксикацию и организм длительное время выдерживал такие нагрузки. В связи с этим усилились нарушения периферического кровообращения. Заключение УЗИ: Признаки склерозирующего атеросклеротического поражения. На аппарате - патологии комплекса артерий, микроангиопатии. Рисунок 23. Показания диагностических S-маркеров пациента В. по группе «артериальных сосудов патологий» Комплекса спектральной коррекции Аппарата «КСК-БАРС» Бета-блокаторы негативно влияют на уровень холестерина в крови и способствуют прогрессированию сахарного диабета. 41 Рисунок 24. Показания диагностических S-маркеров пациента В. по группе «поджелудочной железы патологий» Комплекса спектральной коррекции Аппарата «КСК-БАРС» Рисунок 25. Показания диагностических S-маркеров пациента В. по группе рецептов ИВТ «поджелудочной железы» Комплекса спектральной коррекции Аппарата «КСК-БАРС» Бета-блокаторы снижают уровень «хорошего» холестерина и способствуют накоплению «плохого» холестерина, который накапливается в печени и почках и через них выводится. Эти органы уже на справляются с такой нагрузкой, и начинает развиваться ХН печёночная и почечная недостаточность. 42 Рисунок 26. Показания диагностических S-маркеров пациента В. по группе рецептов ИВТ «печени» Комплекса спектральной коррекции Аппарата «КСК-БАРС» Рисунок 27. Показания диагностических S-маркеров пациента В. по группе рецептов ИВТ «почек» Комплекса спектральной коррекции Аппарата «КСК-БАРС» Показания аппарата от 21.02.2012 г. На фоне мнимого благополучия болезнь продолжает прогрессировать, развивается ретинопатия, это значит, что кроме неприятностей, спровоцированных повышением сахара, на стенках более крупных артерий появляются холестериновые бляшки. В результате уменьшается проходимость артерий для потока крови, что затрудняет кровоснабжение тканей. А периферический атеросклероз – это эквивалент коронарной болезни сердца, но уже страдают крупные сосуды. 43 Рисунок 28. Показания диагностических S-маркеров пациента В. по группе рецептов ИВТ «атеросклероза» Комплекса спектральной коррекции Аппарата «КСК-БАРС» Рисунок 29. Показания диагностических S-маркеров пациента В. по группе рецептов ИВТ «аллергий» Комплекса спектральной коррекции Аппарата «КСК-БАРС» Показания аппарата от 21.02.2012 г. Недостаток энергии, на физическом плане - холод в ногах. Тяжёлые и холодные ноги, согласно восточной медицине, свидетельствуют о развитии серьёзного заболевания в организме. Ноги являются серьёзным барометром благополучия организма, так как испытывают едва ли не самую большую нагрузку, выдерживая всю массу нашего тела, которая зачастую бывает избыточной. Избыточная масса тела в конкретном случае связана с нарушением функции поджелудочной железы, так как на фоне приёма бета-блокаторов развивается объёмный процесс панкреас, который диагностируют в запущенных случаях. Первые признаки этого заболевания – 44 повышенный аппетит, избыточный вес, метеоризм. Пациент может не есть или сидеть на строгой диете, а вес снижаться не будет или даже может увеличиваться. Рисунок 30. Показания диагностических S-маркеров пациента В. по группе рецептов-1 Комплекса спектральной коррекции Аппарата «КСК-БАРС» (чакрально-меридианный прибор - режим ИВТ). Выдержка из выступлений профессора Н.А.Грацианского (2002 г.): Пример действия АПФ ингибиторов, которые имеют похожие химические формулы.81 Минимальное различие в химической структуре молекул, но эффекты разные. Одна из формул с преимущественным преобладанием бета-блокирующих свойств продемонстрировала достоверную большую летальность, по сравнению с плацебо. АПФ ингибитор периндоприл при передозировке вызывает 100% летальность в опытах на крысах, а ДНК крысы отличается от ДНК человека всего на 1%.82 Мы знаем, что болезни не падают с небес и не растворяются в воздухе. Всё, что происходит в нашем мире, имеет свои причины и следствия и подчиняется Законам Природы. Согласно этим законам и канонам восточной медицины излечение происходит лишь в том случае, когда симптомы исчезают в следующем порядке: Теория миазмов и концепция усмирения заболеваний утверждают, что болезнь развивается изнутри наружу, от более важных к менее важным органам, и в порядке, обратном развитию симптомов. В конкретном примере для пациента В. можно сделать однозначный вывод о том, что болезнь прогрессирует, так как всё происходит с точностью наоборот и уже из мелких сосудов переходит на более крупные сосуды. 81 82 http://www.linnafauna.eu/publ/dis/iapf.pdf http://gt-uni.org.ru/journals/m4.pdf 45 Рисунок 31. Показания диагностических S-маркеров пациента В. по группе «артериальных сосудов патологий» Комплекса спектральной коррекции Аппарата «КСК-БАРС» Рисунок 32. Показания диагностических S-маркеров пациента В. по группе рецептов ИВТ «сосудов» Комплекса спектральной коррекции Аппарата «КСК-БАРС» Несоблюдение закона излечения является единственной причиной того, что врачи неуверенны в том, что они делают и не готовы взять на себя риск в чрезвычайных ситуациях. Например: тот же инфаркт миокарда или туберкулёз. Аппарат «КСК-БАРС» работает на уровне электронной гомеопатии, но мы сами принижаем возможности такой уникальной аппаратуры изза своего НЕВЕЖЕСТВА!!! 46 Рисунок 33. Показания диагностических S-маркеров пациента В. по группе рецептов ИВТ «сердца» Комплекса спектральной коррекции Аппарата «КСК-БАРС» Рисунок 34. Показания диагностических S-маркеров пациента В. по группе «сердца патологий» Комплекса спектральной коррекции Аппарата «КСК-БАРС» Врачи пренебрегают или не знают такую науку как «ЧЕЛОВЕК» - это анатомия, физиология, эмбриология, иммунология, нейроэндокринология, биохимия, генетика и т.д. Невежество в этих науках побудило специалистов Корпорации «Информационная медицина» искать другие подходы как к заболеванию, так и к их устранению. После многочисленных исканий и практик с уверенностью можно сказать, что нет неизлечимых болезней, есть неизлечимые мозги. Пусть звучит грубо, но справедливо и отражает суть проблемы. Что происходит в нашем организме (болезнь или лечение и т.д.) имеет соответствующий математический порядок прогрессирования или регрессирования, так сказать, определённый «порядок в беспорядке». 47 Рисунок 35. Показания диагностических S-маркеров пациента В. по группе рецептов ИВТ «щитовидной железы» Комплекса спектральной коррекции Аппарата «КСК-БАРС» Для того чтобы исцелить организм, необходимо хорошо знать работу его внутренних механизмов. Любое лечение, которое фактически убирает только симптомы заболевания, но сопровождается слабостью, неверное. Только правильный подход к любому недомоганию вытесняет слабость и болезни из организма, давая желание и силы работать. Это самый верный признак того, что направления ведущихся в Корпорации «Информационная медицина» НИР и НИОКР соответствует правильному пути. Рисунок 36. Показания диагностических S-маркеров пациента В. по группе «щитовидной железы патологий» Комплекса спектральной коррекции Аппарата «КСК-БАРС» 48 Рисунок 36. Показания диагностических S-маркеров пациента В. по группе гомеостаза «интоксикаций» Комплекса спектральной коррекции Аппарата «КСК-БАРС» Мы неоднократно возвращаемся к парадигмам восточной медицины: у пациента, который получает исключительно специфическое лечение (в данном конкретном случае с пациентом В. кардиотониками, гипотензивными средствами) постепенно развивается диабет и возникают проблемы со щитовидной железой. Это реально отображает и программно-аппаратный комплекс «КСК-БАРС», что подтверждается его показаниями. Рисунок 37. Показания диагностических S-маркеров «микотической патологии» пациента В. по группе гомеостаза Комплекса спектральной коррекции Аппарата «КСК-БАРС» 49 Рисунок 38. Развёрнутая система У-СИН и движение энергий в организме человека. Рисунок 39. Развёрнутая система У-СИН на Аппарате «КСК-БАРС. 50 Симптомы болезней более низких уровней являются результатом динамического нарушения биохимических реакций, которые можно легко изменить. Симптомы болезней более высоких уровней возникают при отклонении в генетическом коде. Например: на этой стадии появляется ген, синтезирующий белок, который изменяет липидный обмен, что приводит к гиперхолестеринемии и подавляется ген, синтезирующий белок, изменяющий биохимию крови, что ведёт к атеросклерозу сосудов сердца и мозга. Такие тенденции нельзя устранить радикально, не вызывая изменений на генетическом уровне. Это могут сделать лишь те врачи, которые лечат не только тело, не только психику, но и исходят из целостного подхода к организму Человека, лечат на основании всей совокупности симптомов, включая знания Законов Природы! Доктора, учитывающие в своей лечебной деятельности только поверхностные симптомы, вмешиваются в гомеостаз на местном биохимическом уровне. Это нарушает гомеостаз ещё больше во всё более и более глубоких тканях, и переносит токсины выше по организму, загоняя болезнь внутрь. Поэтому врачи, назначающие одностороннее лечение никогда не могут добиться хороших результатов. Из опыта практики врачей-операторов специалисты Корпорации «Информационная медицина» убедились, что добросовестность и усердие, или наоборот, недобросовестность и неусердие в пациенте при любых заболеваниях играют большую роль при выборе или исключении ряда лекарств. Однократная доза гомеопатического препарата вызывает изменения в организме по закону Геринга, но обычный врач этого никогда не увидит, потому что не учитывает ЦЕЛОСТНОСТИ генетической конституции. ЕСЛИ УМ НЕ ЗНАЕТ, ТО ГЛАЗА НЕ ВИДЯТ. Вся последовательность исцеления с помощью аппарата «КСК-БАРС» прогнозируется с математической точностью. Направление излечения в гомеопатии. Доктор Константин Геринг был первым гомеопатом, который пролил свет на этот вопрос. Его «Закон излечения» указывающий, в какую сторону оно должно быть направлено, следует считать одним из величайших открытий в гомеопатии, уступающим по значимости лишь открытию самой науки доктором Самуэлем Ганеманом. Оба этих открытия идеально дополняют друг друга. Только когда излечение происходит по закону Геринга, врач может на собственном опыте подтвердить универсальный принцип доктора Ганемана: подобное лечится подобным. Доктор Геринг в своём «Законе излечения» установил следующие направления излечения: Излечение происходит лишь в том случае, когда симптомы исчезают: сверху вниз, изнутри наружу, от центра к периферии, от более важных к менее важным органам или системам, и в порядке, обратном возникновению симптомов. Эти правила необходимо хорошо знать всем практикующим гомеопатам. Некоторые из этих направлений могут их даже запутывать, поскольку они явно противоречат друг другу. Схемы. Литература. 1. 2. 3. 4. 5. 6. LaRosa JC. Effect of lowering low density lipoprotein cholesterol substantially below currently recommended levels in patients with coronary heart disease: Results of the Treating to New Targets study. American College of Cardiology Annual Scientific Session 2005, March 6-9, Orlando, Florida. Late Breaking Clinical Trials 2. Brookes L. TNT: Treating to New Targets. Presenter: John C. LaRosa. www.medscape.com. O'Riordan M. Treating to New Targets: A new era in the treatment of established coronary heart disease. www.theheart.org. Mar 8, 2005. B.Pitt. Low-density lipoprotein cholesterol in patients with stable coronary heart disease - Is It Time to Shift Our Goals? N Engl J Med 2005; 352, www.nejm.org. Cannon C.P., Braunwald E., McCabe C.H., et al. Intensive versus moderate lipid lowering with statins after acute coronary syndromes. N Engl J Med 2004; 350: 1495-504. Grundy S.M.; Cleeman J.I.; Merz C. et al., for the Coordinating Committee of the National Cholesterol Education Program, Endorsed by the National Heart, Lung, and Blood Institute, American College of Cardiology Foundation, and American Heart Association. Implications of Recent Clinical Trials for the National Cholesterol Education Program Adult Treatment Panel III Guidelines. NCEP Report. Circulation 2004; 110: 227-239. 51 7. 8. 9. 10. 11. 12. 13. 14. 15. 16. 17. 18. La Rosa J., Grundy S.M., Waters D.D., et al., for the Treating to New Targets (TNT) Investigators. Intensive lipid lowering with atorvastatin in patients with stable coronary disease. N Engl J Med 2005; 352, www.nejm.org. Всероссийское научное общество кардиологов. Диагностика и коррекция нарушений липидного обмена с целью профилактики и лечения атеросклероза. Российские рекомендации. Москва 2004. Grundy S.M.; Cleeman J.I.; Merz C. et al., for the Coordinating Committee of the National Cholesterol Education Program, Endorsed by the National Heart, Lung, and Blood Institute, American College of Cardiology Foundation, and American Heart Association. Implications of Recent Clinical Trials for the National Cholesterol Education Program Adult Treatment Panel III Guidelines. NCEP Report. Circulation 2004; 110: 227-239. Грацианский Н.А.. Уроки церивастатина и результаты исследования "Защита Сердца". Консилиум 2002, стр. 139-143. Nissen S.E., Tuzcu E.M., Schoenhagen P., et al., REVERSAL Investigators. Effect of intensive compared with moderate lipid-lowering therapy on progression of coronary atherosclerosis: a randomized controlled trial. JAMA 2004; 291: 1071-1080. Schwartz G.G., Olsson A.G., Ezekowitz M.D., et al. Effects of atorvastatin on early recurrent ischemic events in acute coronary syndromes: the MIRACL study: a randomized controlled trial. JAMA 2001; 285: 1711-1718. Cannon C.P., Braunwald E., McCabe C.H., et al. Intensive versus moderate lipid lowering with statins after acute coronary syndromes. N Engl J Med 2004; 350: 1495-504. Heart Protection Study Collaborative Group. MRC/BHF Heart Protection Study of cholesterol-lowering with simvastatin in 5963 people with diabetes: a randomised placebo controlled trial. Lancet 2003; 361: 2005–2016. La Rosa J., Grundy S.M., Waters D.D., et al., for the Treating to New Targets (TNT) Investigators. Intensive lipid lowering with atorvastatin in patients with stable coronary disease. N Engl J Med 2005; 352: 1425-1434. O'Riordan M. Treating to New Targets: A new era in the treatment of established coronary heart disease. www.theheart.org. Mar 8, 2005. Colhoun H.M., Betteridge D.J., Durrington P.N., et al., on behalf of the CARDS investigators*. Primary prevention of cardiovascular disease with atorvastatin in type 2 diabetes in the Collaborative Atorvastatin Diabetes Study (CARDS): multicenter randomised placebo-controlled trial. Lancet 2004; 364: 685-696. Pasternak R.C., Smith S.C., Jr, Bairey-Merz C.N., Grundy S.M., Cleeman J.I., Lenfant C.; American College of Cardiology; American Heart Association; National Heart, Lung and Blood Institute. ACC/AHA/NHLBI Clinical Advisory on the Use and Safety of Statins. Circulation 2002; 106:1024–1028. Изложение см. Кардиология и на сайте в Интернете www.athero.ru.
